You are using an outdated browser that is no longer suitable for modern web standards.
Please update (or change) your browser to view our site as it is intended to be seen. Thank you.
Kolposkopickou expertízu provádějí gynekologové specialisté s funkční licencí kolposkopické expertízy.
Kolposkopická expertíza je nebolestivé vyšetření děložního čípku optickým vyšetřovacím přístrojem s aplikací speciálních vyšetřovacích roztoků s použitím světelných filtrů se stanovením klinické diagnózy většinou spojené s cílenými odběry tkáňových vzorků. Celé toto vyšetření trvá 10 minut, není bolestivé a je dobře snášeno.
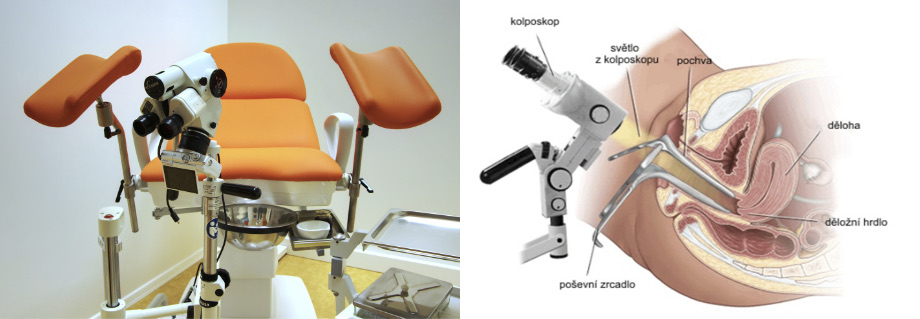
Kolposkopická expertíza je důležitým článkem v diagnosticko terapeutickém algoritmu přednádorových stavů. Při popisu nálezu je používaná mezinárodní klasifikace popisující celkovou hodnotitelnost, eventuálně limitace vyšetření. po aplikaci 5% kyseliny octové a Lugolova roztoku rozlišuje normální a abnormální nálezy s jejich dalším členěním na přednádorové stavy nízkého stupně, vysokého stupně a změny nadorové. Při vyšetření se hodnotí lokalizace a velikost léze, charakter, intenzita a délka přetrvávání aceto pozitivity, které jsou výrazem závažnosti léze. Dalším hodnotícím kritériem je cévní vzorec, který může být fyziologický nebo patologický, s nálezem zvláštních abnormálních vzorců, jejichž míra nepravidelnosti odlišuje jednotlivé stupně přednádorových stavů.
ABNORMÁLNÍ NÁLEZY
Rio de Janeiro 2011


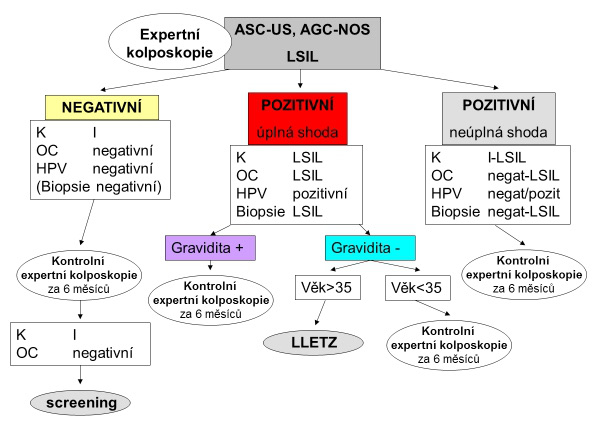
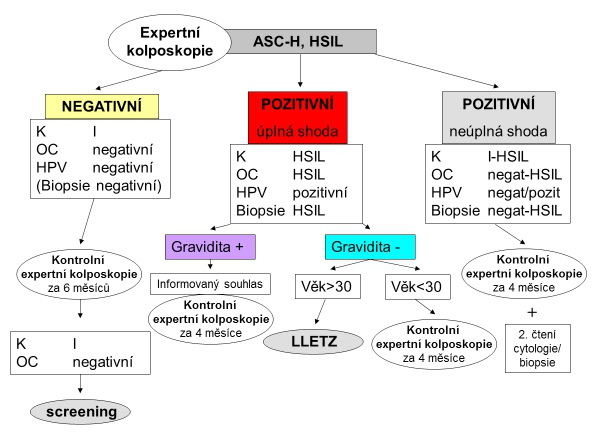
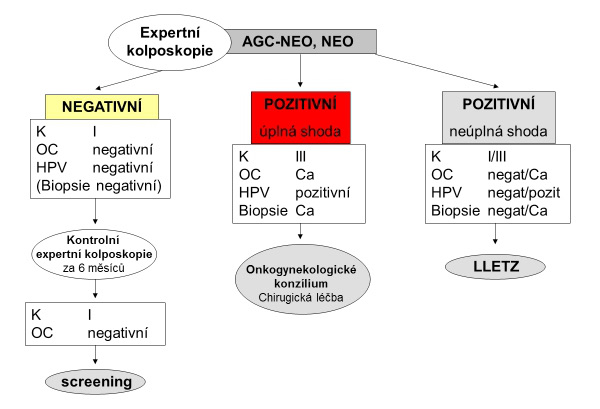
Konečná diagnóza je stanovena na základě syntézy kolposkopického vyšetření, cytologie, biopsie a HPV DNA testu a v doporučení jsou zohledněny kromě závažnosti přednádorového stavu také přítomnost buněčných markerů a další okolnosti jako věk ženy a její koncepční plány.
Onkologická cytologie je hlavní screeningovou vyšetřovací metodou, která mikroskopicky hodnotí změny jader buněk děložního čípku získaných odběrem z povrchu čípku špátlí a z hrdla děložního kartáčkem. Abnormalita cytologického vyšetření je nejčastějším důvodem odeslání pacientky ke kolposkopické expertíze. Je na ošetřujícím gynekologovi, zdali provádí další diagnostiku sám nebo využije konziliárních služeb specialisty. Z vlastní dlouholeté praxe vím, že i pod nezávažnými cytologickými nálezy ASCUS, AGC-NOS se mohou skrývat závažnější změny i změny nádorové. Senzitivita cytologie čili pravděpodobnost, že změna bude zachycena je při jednom vyšetření 60–70 %.
CYTOLOGICKÉ VYŠETŘENÍ

Základním cytologickým vyšetřením je konvenční cytologie s nátěrem buněk na podložní sklo, je možné provést cytologické vyšetření v tekutém médiu, při kterém je odebraný materiál přenesen do speciální lahvičky s tekutinou a je zpracováván v laboratoři centrifugací, je zbaven příměsí krve a buněčné drti a nanesen na podložní sklíčko v jedné tenké vrstvě. Hlavní výhodou této metody je možnost provedení dodatečných vyšetření k identifikaci virových DNA, eventuálně buněčných markerů důležitých při obraně proti rakovině.
LSIL
zvětšeno 400 x
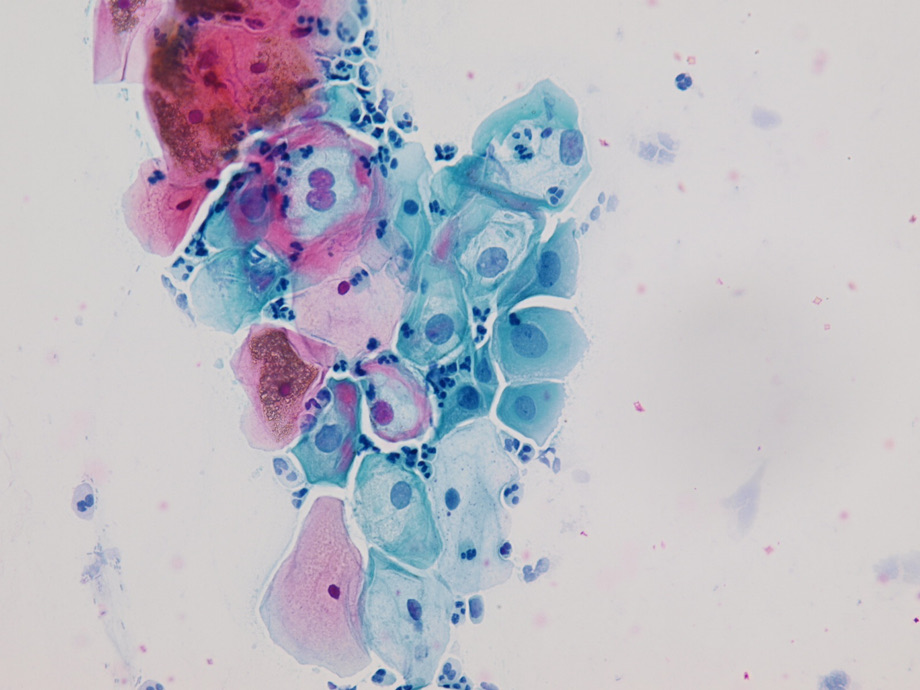
HSIL
těžká dysplázie
zvětšeno 400 x
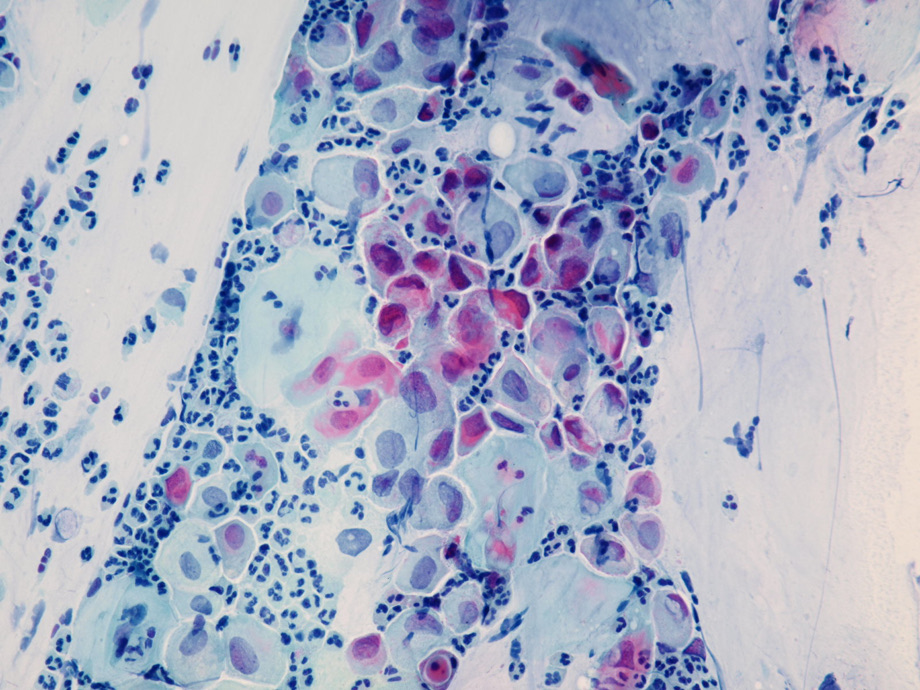
SPINOCELULÁRNÍ KARCINOM
zvětšeno 1000 x
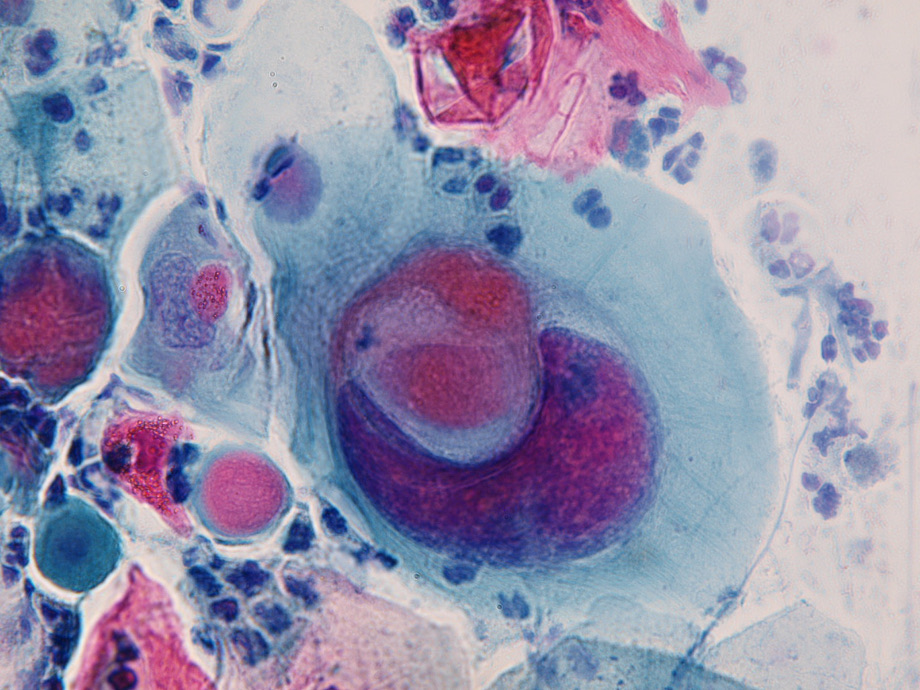
Onkologická cytologie je vysoce specifická, což znamená že diagnostikované buněčné změny skutečně odpovídají přednádorovým nebo nádorovým změnám, je však málo senzitivní kdy 15 až 40 % přednádorových změn může při jednorázovém odběru uniknout. Senzitivita se zvyšuje periodickým opakováním odběru, adekvátním odběrem obsahujícím jak dlaždicové buňky z povrchu čípku, tak i žlázové buňky z hrdla děložního.
Zhruba 80 % přednádorových změn vychází z dlaždicových buněk po vrchu čípku, 20 % ze žlázek děložního hrdla u nichž je klinická i mikroskopická diagnostika obtížnější.
Diagnostika nových molekulárních markerů přednádorových stavů děložního čípku umožňuje detekovat na straně agresora rizikové genotypy lidských papillomavirů nebo u napadeného jedince detekovat funkčnost ochranných genů nebo přítomnost onkogenů spojených s procesem pokračování změn přednádorových k nádoru.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 je nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
Od 1. 1. 2021 může být ženám od 35. do 45. roku věku, v rámci gynekologického prevetivního ročního vyšetření, odebrán ze sliznice děložního čípku vzorek na průkaz rizikových genotypů HPV. Ženám této věkové kategorie je tento odběr hrazen ze zdravotního pojištění.
Druhou skupinou nových diagnostických metod je detekce buněčných markerů na straně napadeného jedince, které jsou spojeny s procesem vývoje přednádorových změn ve zhoubný nádor.
Protein KI 67 je bílkovina, která je exprimována u přednádorových stavů jako odraz zvýšeného buněčného dělení a má význam v odlišení přednádorových změn od změn reaktivních a reparačních.
Protein p53 a pRB jsou bílkoviny jejichž chybění nepřímo prokazuje zvýšený výskyt virových onkoproteinů E6 a E7 a u přednádorových stavů vyššího stupně svědčí pro vyšší pravděpodobnost přechodu v nádor.
Protein p16 je tumor supresorový inhibitor kináz, který lze ve zvýšené míře prokázat při deregulované produkci virového proteinu E7. Je přítomen ve většině případů přednádorových stavů vyššího stupně a jen u malé části přednádorových změn lehkého stupně. V případě pozitivity u přednádorových změn lehkého stupně to znamená větší pravděpodobnost přechodu do přednádorových stavů vyššího stupně.
K průkazu účinnosti nádorové brzdy, respektive zablokování tumor supresorových genů MAL, CADM 1 a miR124-2 stanovením úrovně metylace regulačních oblastí těchto genů slouží PreCursor – M kit. Bylo prokázáno, že tyto ochranné geny brání rozvoji rakovinového bujení. V případě, že dojde k jejich zablokování je antionkogenní ochranná funkce potlačena a je možné predikovat reálné riziko rozvoje rakoviny děložního čípku.
V případě přednádorových stavů vyšších stupňů, v situacích, kdy je nepravděpodobné, že může dojít k vymizení přednádorového stavu nebo při diagnostických rozpacích, kdy se přednádorový stav schovává do kanálu děložního hrdla je doporučena chirurgická léčba, která spočívá ve vytnutí konusu děložního čípku, jehož velikost a tvar závisí na velikosti a lokalizaci přednádorového stavu.
Proto se tato operace nazývá konizace. Rozhodnutí o této operaci by měl provést kolposkopický expert.
Tato operace trvá v průměru 5 minut a lze jí provést ambulantně v celkové nebo lokální anestézii. Celková anestezie spočívá v nitrožilním podání šetrného anestetika lékařem anesteziologem, po kterém za pár vteřin usínáte a za pár minut po operaci se probouzíte.
Po kontrole lékařem na dospávacím pokoji můžete v doprovodu odejít. Při lokální anestezii se vpichem anestetika do děložního čípku znecitlivuje místo operačního výkonu, pacientka zůstává při vědomí ale operaci nevnímá bolestivě. Výběr způsobu anestezie závisí na klinickém nálezu a preferenci pacientky.
Při konizaci se používají různě tvarované elektrokoagulační kličky, které řežou tkáň a zároveň staví krvácení a mají výhodu lepší kontroly operačního krvácení. po operaci probíhá 4-6 týdnů hojení ranné plochy, které je provázené slabším krvácením z rodidel a po celou dobu hojení až do následné kontroly je nutno dodržovat určitá omezení, která jsou zaměřena na snížení pravděpodobnosti infekce a krvácení. Žena může vykonávat běžnou činnost, pokud nemá fyzicky náročnou práci může chodit do práce, v opačném případě je vhodné vystavení krátkodobé pracovní neschopnosti. Během hojení by žena neměla mít pohlavní styk, koupat se ve vaně či bazénu, neměla by zvedat těžká břemena, jezdit na kole a vynechat veškeré sportovní aktivity.
Jako každá operace má i konizace své možné komplikace, které jsou však málo časté a většinou se jedná silnější krvácení, které je nutno ošetřit opětovně koagulací nebo naložením stehu na krvácející místo.
Za 2-3 týdny po operaci je provedeno kontrolní pooperační vyšetření a konzultace definitivních mikroskopických výsledků, které většinou znamenají vyléčení ženy. Kontrolní odběr na cytologické vyšetření by neměl být proveden dříve než za 4-6 měsíců neboť může být zkreslen procesem hojení na buněčné úrovni.
Screening je definován jako plošně prováděné vyšetření zaměřené v onkologii na diagnostiku přednárových subklinických změn nebo časných stádií nádorů. Screeningové vyšetření musí splňovat určitá kritéria. Musí se jednat o závažné poměrně časté onemocnění, musí existovat jednoduchý cenově přijatelný a reprodukovatelný test a v případě potvrzení nálezu musí být jednoduchá léčebná metoda.
V současnosti existují v onkologii tři screeningové programy, mamografie v prevenci nádoru prsu, test okultního krvácení v prevenci nádorů střev a cytologické vyšetření v prevenci rakoviny děložního čípku.
Na začátku roku 2008 zahájilo Ministerstvo zdravotnictví ČR celorepublikový screeningový program zaměřený na včasný záchyt karcinomu děložního čípku. Pravidelné preventivní prohlídky jsou pro ženy nejdostupnější ochranou před onemocněním zhoubnými nádory. Hlavním záměrem ministerstva je nabídnout ženám kvalifikovaná preventivní vyšetření děložního čípku v akreditovaných laboratořích splňujících kritéria moderní diagnostiky.
Cytologický screening dokáže významně snížit počet případů rakoviny děložního čípku, efektivita tohoto programu závisí na počtu žen docházejících na roční preventivní prohlídky.

Při vzniku přednádorového stavu a zhoubného nádoru děložního čípku hraje klíčovou úlohu infekce lidským papilomavirem (HPV), která se přenáší převážně pohlavním stykem.
V dnešní době známe více než 140 typů, z toho 40 genotypů infikuje anogenitální oblast. Podle genových sekvencí DNA, které jsou odpovědné za onkogenní potenciál - tedy pravděpodobnost vývoje změn přednádorových ve zhoubný nádor, byly rozlišeny typy nízce, středně a vysoce rizikové.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 lze nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
LIDSKÝ PAPILOMAVIRUS

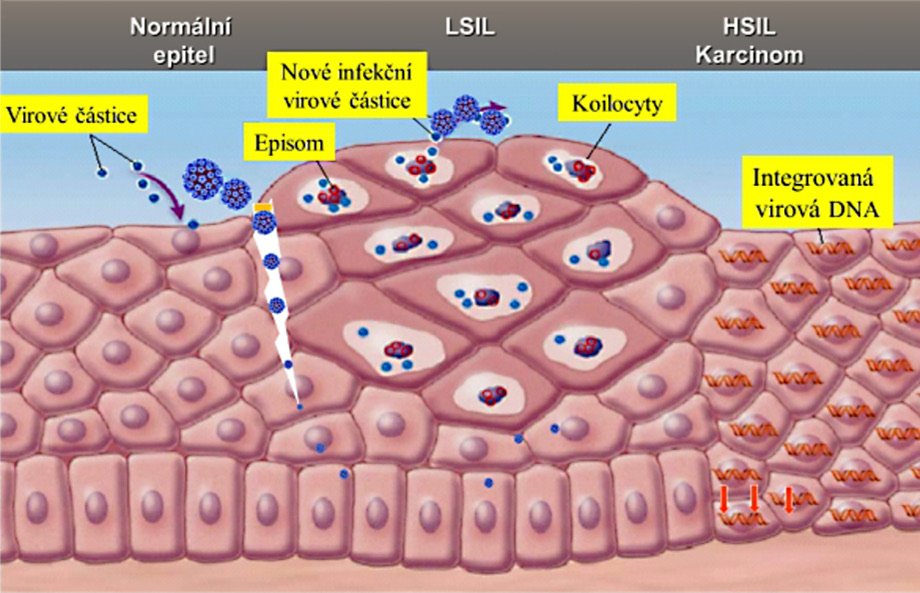
Patogenní HPV viry si v průběhu dlouhého období vzájemných interakcí vyvinuly řadu způsobů, jak uniknout imunitnímu dozoru. Virový patogen je schopen velmi efektivně manipulovat s obrannými mechanismy člověka a vnášet do obranných struktur dezinformace, které využívá pro svou replikaci a šíření. HPV je necytopatický virus, který nezpůsobuje virémii, replikuje se skrytě a infekce HPV nevede k intenzivní zánětlivé obranné reakci organismu, která je běžná u jiných virových infekcí. Původní představa, že v polovině případů je HPV infekce eliminována efektivním obranným zánětem do půl roku a v 90 % případů je eliminována do dvou let byla nesprávná a byla způsobena nedostatečně citlivými metodami detekce HPV. Obranné zánětlivé reakce nezajistí úplnou eliminaci HPV, která přetrvává v organismu v latentní podobě a v případě jakéhokoli oslabení imunity dojde k reaktivaci HPV infekce. Latentní HPV infekce a únik obraným mechanismům infikovaného jedince je příčinou možného rozvoje nádorového onemocnění. Pozdní důsledky latentní HPV infekce zesilují vaginální dysbioza a jiné STD. V časné obraně proti HPV infikovaným buňkám představují cytotoxické mechanismy zprostředkované NK buňkami, které jsou společně s Th1 lymfocyty zdrojem INF gama, který patří mezi nejkomplexnější regulátory imunitní odpovědi.
PREVALENCE HPV
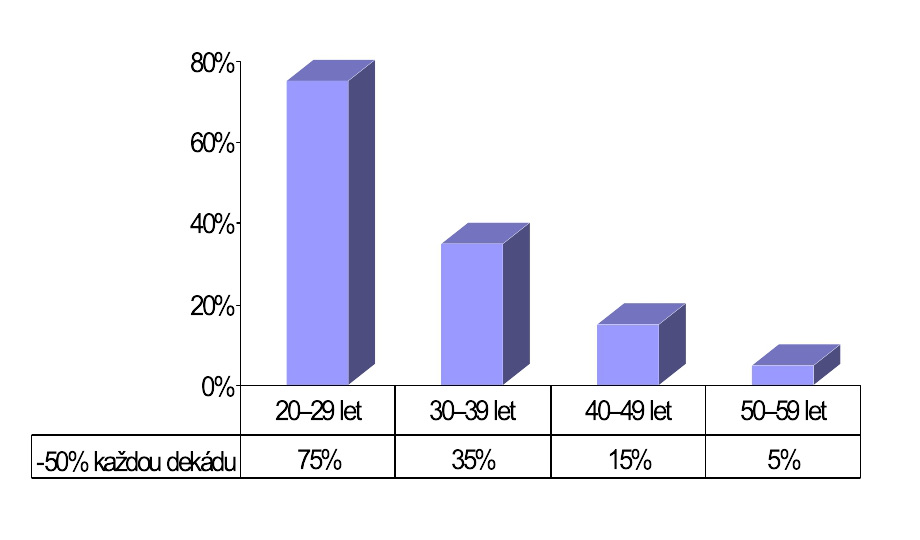
Přítomnost HPV infekce je důležitým, ale ne zcela dostačující ke vzniku přednádorového stavu. za normálních okolností dokáží slizniční imunitní mechanismy tuto infekci kontrolovat a postižené buňky likvidovat. Sexuální styk je nejběžnějším způsobem přenosu genitálních typů papilomavirů, nepohlavní přenos však není vyloučen. Nosičství je nejvyšší mezi 20 -25 rokem a je úměrné počtu sexuálních partnerů. Mezi hlavní rizikové faktory HPV infekce a tedy i vzniku přednádorových změn sliznice čípku patří rizikové sexuální chování, imunosuprese, kouření, dlouhodobé užívání hormonální antikoncepce a deficit antioxidantů ve stravě.
INTERAKCE VIRU S HOSTITELSKOU BUŇKOU

PRŮBĚH HPV INFEKCE
VIDEA
-
INFEKCE HPV
Lidský papilomavirus proniká drobnými mikrotraumaty sliznice děložního čípku do bazálních vrstev buněk. Tam proniká přes buněčnou membránu do buňky, svléká svůj bílkovinný obal a vstupuje do jádra buňky, kde dochází k primární replikaci viru a množení virového genomu. -
MNOŽENÍ HPV
K další virové replikaci dochází při epiteliální diferenciaci – postupném přechodu buněk bazálních k intermediárním a k buňkám povrchovým. Zmnožený virový genom opět obléká svůj bílkovinný obal a uvolňuje se z infikovaných buněk sliznice děložního čípku. Takového postižené buňky jsou poté diagnostikovány v cytologických stěrech jako buňky dysplastické čili přednádorové. -
IMUNITNÍ REAKCE
Virová infekce vyvolává v organismu imunitní reakce, které jsou primárně na buněčné úrovni, kdy jsou infikované buňky rozpoznány a začíná proces jejich ničení. Jak tento souboj dopadne závisí na rizikovosti genotypu viru na straně útočníka a na kvalitě imunitních mechanismů na straně napadeného organismu. Původní názory, že se virové infekce organismus ve velké většině zbaví byla v posledních letech revidována. -
VZNIK NÁDORU
V případě nepříznivého vývoje dochází k integraci virové DNA do chromozomu hostitelské buňky, maligní konverzi se vznikem již nádorových buněk, porušením bazální slizniční membrány s prorůstáním do podkoží a možným šířením nádoru.
PRŮBĚH HPV INFEKCE
PROJEVY HPV INFEKCE

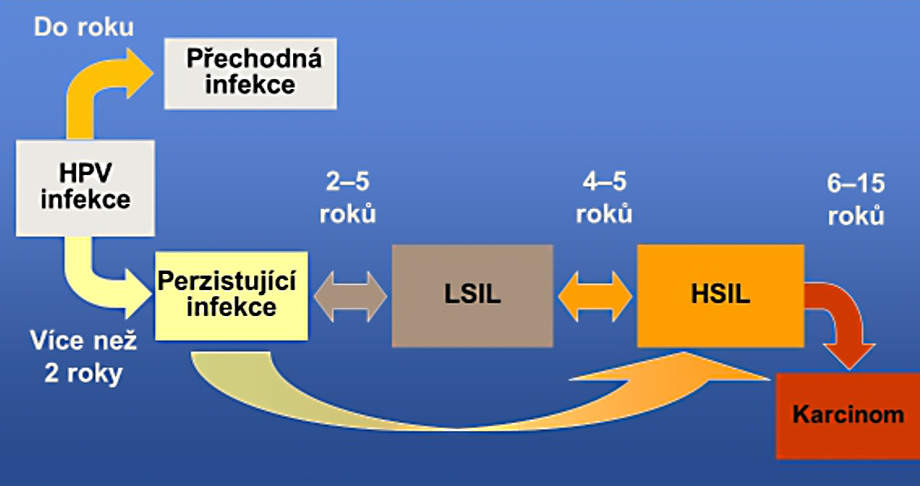
Papilomavirová infekce a jí odpovídající přednádorový stav nízkého stupně může sám bez léčebného zásahu vymizet, může přetrvávat v nezměněné podobě, nebo se může vyvíjet v přednádorový stav vyšších stupňů. Zhruba třetina přednádorových stavů lehkého stupně vymizí, čtvtina přechází ve vyšší stupně, zbytek zůstává bez změn. Z vyvíjejících přednádorových změn se v l0% vyvine přednádorový stav nejvyššího stupně a v 1% případů vznikne zhoubný nádor. Doba nutná ke vzniku zhoubného nádoru je průměrně 6-8 let, což je při dostupných diagnostických metodách doba dostatečná k zachycení změn přednádorových.
Cílená biopsie je odběr drobného milimetrového vzorečku tkáně speciálními klíšťkami při kolposkopické expertíze.
Kolposkopický expert dokáže stanovit závažnost léze se značnou přesností, dokáže vybrat místa největšího postižení, ze kterých provede cílený odběr tkáně na histologické vyšetření.
Biopsie nevyžaduje žádnou zvláštní přípravu, anestesii, je většinou nebolestivá a pacientky ji velice dobře snášejí.
INSTRUMENTÁRIUM PŘI KOLPOSKOPICKÉ EXPERTÍZE
Po odběru se může objevit slabé špinění a je doporučena 3 denní sexuální abstinence.
Biopsie je vyhodnocena v naší histopatologické laboratoři a výsledky jsou známy většinou do týdne.
Výskyt tohoto nádoru v České republice 3,6 případů na 100 tisíc žen, což v absolutních číslech znamená, že ročně bylo diagnostikováno 190 nových onemocnění s průměrným vělem 67 let a na toto onemocněním ročně umírá přibližně 95 žen.
Existují dva typy tohoto nádoru. První skupina je častější, objevuje se u starších pacientek s mediánem 65 let a vzniká nejčastěji na podkladě dermatózy zevních rodidel, méně často na podkladě diferencovaného typu přednádorového stavu (Vulvární Intraepiteliální Neoplázie, d –VIN) bez průkazu infekce lidského papilomaviru. Takovéto nádory jsou většinou jednoložiskové lokalizovány v oblasti velkých stydkých pysků v 70–80 %, 10–15 % v oblasti klitorisu a v 10–15 % v oblasti zadní komisury.
Druhá skupina, tvořících asi 15 % případů nádoru, postihuje mladší pacientky s mediánem 50 let. Jedná o nádory způsobené lidským papillomavirem na podkladě vulvární intraepiteliální neoplázie obvyklého typu (usual – VIN, u –VIN). Tento typ nádoru je většinou víceložiskový. u těchto pacientek jsou přítomny rizikové faktory související s vita sexualis a vždy je nutno vyloučit koincidenci s přednádorovým stavem děložního čípku.
Diagnostika a léčba je doménou onkogynekologů. Diagnóza je stanovena na podkladě vulvoskopie, vyšetření zevních rodidel pod zvětšením po aplikaci 5 % kyseliny octové, s odběrem cílené biopsie, dále stanovení HPV DNA pozitivity léze, palpačního a sonografického vyšetření inguinofemorálních lymfatických uzlin.
Hlavní léčebnou metodou je chirurgická léčba, u níž byl v posledních letech zaznamenán ústup od radikality jak v oblasti samotného nádoru tak v oblasti spádových tříselných mízních uzlin. v léčbě karcinomu zevních rodidel se uplatňuje koncept lymfatického mapování s vyšetřením nádoru nejbližší sentinelové uzliny a v případě její negativity odstoupení ododstraňování dalších uzlin, které je spojena s častými komplikcemi.
Prognóza je závislá na stavu lymfatických uzlin, často a to i po mnoha letech dochází k lokálním recidivám při negativních resekčních liniích, případná recidiva v třísle je téměř vždy fatální. Primární radiační léčba přichází v úvahu u velikých infiltrujících nádorů zasahujících na poševní stěny, adjuvantní radiační léčba snižuje riziko recidivy a je indikována u pacientek s pozitivní resekční linií nebo při pozitivitě lymfatických uzlin. v prvním stádiu je pětileté přežití 75 %, ve druhém stadiu 45 %, ve třetím stadiu 25 %, ve čtvrtém stadiu 5 %.
Melanom je druhým nejčastějším nádorem na vulvě s maximem výskytu v 6. a 7. deceniu. Tento nádor s agresivním biologickým chováním s tendencí k tvorbě mnohočetných metastáz i při malém primárním nádoru může vznikat na podkladě pigmentových névů tzv znamének nebo častěji bez souvislostí se znaménkem.
Klinická diagnostika je doménou onkodermatologů s dermatoskopickým vyšetřením a popisem pigmentového vzorce, od kterého vychází rozsah chirurgické intervence. v podstatě platí zásada, že každá pigmentová léze na zevních rodidlech by měla být vyšetřena onkodermatologem, který určí další postup. Biopsie z pigmentových lézí není vhodná. Histologická diagnostika je rozhodující pro stanovení rizikovosti nádoru a léčebný plán. Popis musí obsahovat velice podrobný popis (typ melanomu, tlouštku nádoru dle Breslowa, hloubku invaze dle Clarka, přítomnost ulcerace, neurotropismus, buněčný typ, mitotický index, proliferační index, angionivazi, lymfangioinvazi, satelity, lymfocytární infiltrát a imunohistochemické vyšetření).
éčba je primární chirurgická, nejčastěji radikální excize s 2 cm ochranným lemem s vyšetřením sentinelové lymfatické uzliny a v případě její pozitivity doplnění systematické disekce třísel. v adjuvantní léčbě je podle stádia nemoci indikována biologická léčba interferonem a nově v rámci klinických studií je vyhodnocována účinnost vemurafenibu. v případě metastazujícího melanomu přichází z léčebných možností v úvahu chemoterapie, nově byl registrován v této indikaci vemurafenib a ipilimumab.
Bazaliom je nejčastějším lidským karcinomem, tvořící tři čtvrtiny karcinomů kůže, se vyskytuje nejčastěji na slunci exponovaných oblastech, v oblasti zevních rodidel je méně častý. Vychází z buněk spodních vrstev anebo ze zevních obalů kořenů vlasových folikulů, je tvořen buňkami podobnými bazální vrstvě epidermis. Výskyt tohoto karcinomu výrazně stoupá s věkem a přestože UV záření je hlavním rizikovým faktorem, přibližně třetinu těchto nádorů nacházíme v místech malého nebo žádného dopadu UV záření.
Nádor se šíří přímo do okolní tkáně a nádorové buňky potřebují ke svému růstu okolní podkoží, což vysvětluje jeho malou tendenci k tvorbě metastáz krevní a lymfatickou cestou. Existují čtyři subtypy tohoto karcinomu, z nichž polovinu tvoří nádory s infiltrativním růstem a s vyšší tendencí k lokálním Nejčastějších místem postižení je ochlupená oblast velkých labií, pigmentace bývá variabilní. Subjektivně většinou nepůsobí obtíže, někdy svědí nebo po traumatu krvácí.
Léčba je většinou chirurgická, lokální excize s ochranným lemem 5-10mm v závislosti na histologickém subtypu nádoru. Pokud nelze chirurgickou léčbu uplatnit, je možno využít s dobrým efektem léčbu radiační.
Mezinárodní společnost pro studium nemocí zevních rodidel klasifikuje primární vulvární Pagetovu chorobu jako ne dlaždicobuněčnou intraapiteliální lézi vulvy, která není spojena s jiným karcinomem, která však může být spojena s lokální subepiteliální invazí s možností lymfogenního šíření. Pagetův karcinom je vzácným nádorem epitelu vývodu potních žláz s prorůstáním karcinomových buněk do epidermis a do konečných úseků žlázek.
Klinicky se onemocnění projevuje jako dosti ostře ohraničené většinou erytémové ložisko s povrchovými erozemi nebo s keratózou. Někdy může mít vzhled ekzému, mohou se vyskytovat hnědočerveně zabarvené léze s hyperpigmentovanými nebo depigmentovanými okrsky. Pokročilá stádia nemoci s invazivním růstem nádorových buněk mají vzhled infiltrovaných ložisek s hrbolky. Kožní léze se většinou vyvíjejí dlouhodobě, imitují zánětlivá nebo infekční onemocnění.
Nádor se šíří růstem do okolí, ale i krevní a mízní cestou. Podle histologických kritérií se extramamární Pagetova nemoc dělí na tři typy: intraepiteliální, intraepiteliální s invazí, intraepiteliální s ložiskovým adenokarcinomem ve spodině.
Základní léčbou je radikální chirurgická excise s ochranným dvoucentimetrovým lemem v případech plošně rozsáhlého postižení a tím nemožnosti radikální chirurgické léčby, lze použít léčbu radiační s poměrně dobrými výsledky. Chemoterapie nebývá příliš účinná. Prognóza onemocnění je dobrá pouze v případě záchytu intraepiteliální formy a nevelkého rozsahu, který umožňuje radikální chirurgickou léčbu. Sekundární malignity, zejména urogenitálního a gastrointestinálního traktu, popisované u těchto pacientů až v 50%, významně zhoršují dlouhodobou prognózu nemoci. Vzhledem k těmto faktům a rovněž vysokému riziku recidivy onemocnění je třeba pacienty s touto diagnózou celoživotně dispenzarizovat.
Jedná se o skupinu nádorů vycházejících ze žlázového epitelu Bartholiniho žlázy, malých vestibulárních žláz, periuretrálních Skeneho žlázek nebo anogenitálních žlázek připomínající mamární žlazový epitel. Lymfogenní šíření u těchto nádorů je poměrně časté, z tohoto důvodu je nutno v rozsahu chirurgické léčby uvažovat i o inguinofemorální lymfadenektomii.
Zhoubné nádory zevních rodidel vycházející s vazivového podkoží jsou raritní a nejčastěji je v dospělém věku diagnostikován leiomyosarkom. Jedná se většinou o agresivní nádor s velkou růstovou tendencí, kdy v době diagnozy má nádor více než 5 cm. Histologicky jde většinou o high grade sarkom s více než 10 atypickými mitózami na jedno pole, s výraznými jadernými atypiemi, koagulačními nekrózami a infiltrativním růstovým vzorcem.
Léčba je primárně chirurgická, radikální excize s 2cm ochranným lemem, bez regionální lymfadenektomie ale často s adjuvatní radiační léčbou.
Přednádorové stavy zevních rodidel jsou většinou bezpříznakové a často mohou uniknout klinické diagnostice. v některých případech žena sama upozorní na drobnou nerovnost v oblasti zevních rodidel, kterou si nahmatala při intimní hygieně. Klinická diagnostika je obtížná a vyžaduje provedení expertní vulvoskopie s aplikací speciálních vyšetřovacích roztoků, které zvýrazní ložisko přednádorového stavu a určí místo odběru tkáňového vzorku. Zkušený lékař s erudicí kolposkopické expertízy je schopen stanovit diagnózu i co se závažnosti stavu týká a indikovat rozsah chirurgického výkonu. Excize ložiska do zdravé tkáně bez většího ochranného lemu je většinou konečnou léčebnou metodou. Pacientka by však měla být celoživotně dispenzarizována neboť nejčastější příčinou vzniku tohoto přednádorového stavu je virová infekce s možným přetrváváním v okolí.
Přednádorové stavy zevních rodidel se podle konceptu vulvární intraepieliální neoplázie (VIN) na základě příčiny vzniku a vývoje dělí na VIN obvyklého typu (u-VIN,usual VIN) , který vzniká na podkladě infekce lidským papillomavirem a na častější diferencovaný VIN (d-VIN, diferentiate VIN), který má souvislost s gynekologickými dermatózami z kategorie lichenů. Zatímco u-VIN se vyskytují u žen mladších s anamnézou přednádorových stavů děložního čípku, často víceložiskově, d-VIN je nejčastěji diagnostikována u žen po přechodu, většinou jako jedno ložisko s větší tendenci k šíření nádoru do okolí i šíření mízními cévami.
Zhoubné nádory zevních rodidel tvoří 5 % gynekologických zhoubných nádorů. Prvotní příznaky se projevují dyskomortem, svěděním, objevuje se ohraničené ložisko ve formě vřídku nebo hrbolku, které může později krvácet a způsobovat bolesti z důvodu připojeného zánětu. Karcinom vulvy je častější u starších žen, ale je na něj nutné myslet i u žen mladších. Každá pacientka po 45 roku věku s diagnostikovanou závažnou cervikální neoplázií nebo karcinomem cervixu, by měla být vyšetřena rozšířenou vulvoskopií s možností odebráním tkáňové BIOPSIE a s možností DERMATOLOGICKÉ KONZULTACE. Tato komplexní diagnostika umožní rozlišení negativních kožních změn od stavů přednádorových a nádorových a vybrání správného léčebného postupu. Léčebné výsledky a prognózu pacientek lze zlepšit záchytem časných stadií nádorových onemocnění, nebo ještě lépe změn přednádorových, což je možné pouze za předpokladu aktivní spolupráce praktických lékařů s gynekology, kteří v případě pochybností odešlou pacientku ke konziliárnímu vyšetření do ambulance gynekologické dermatologie.
Povrch zevních rodidel je tvořen dlaždicovým epitelem, z tohoto důvodu je 80 % zhoubných nádorů tvořeno DLAŽDICOBUNĚČNÝMI KARCINOMY, druhým nejčastějším zhoubným nádorem je MELANOM, který představuje 8% nádorů, následuje BAZALIOM s 5%, PAGETOVA NEMOC s 3 % a raritní ADENOKARCINOM a SARKOM.
Onkologická cytologie je hlavní screeningovou vyšetřovací metodou, která mikroskopicky hodnotí změny jader buněk děložního čípku získaných odběrem z povrchu čípku špátlí a z hrdla děložního kartáčkem. Abnormalita cytologického vyšetření je nejčastějším důvodem odeslání pacientky ke kolposkopické expertíze. Je na ošetřujícím gynekologovi, zdali provádí další diagnostiku sám nebo využije konziliárních služeb specialisty. Z vlastní dlouholeté praxe vím, že i pod nezávažnými cytologickými nálezy ASCUS, AGC-NOS se mohou skrývat závažnější změny i změny nádorové. Senzitivita cytologie čili pravděpodobnost, že změna bude zachycena je při jednom vyšetření 60–70 %.

Základním cytologickým vyšetřením je konvenční cytologie s nátěrem buněk na podložní sklo, je možné provést cytologické vyšetření v tekutém médiu, při kterém je odebraný materiál přenesen do speciální lahvičky s tekutinou a je zpracováván v laboratoři centrifugací, je zbaven příměsí krve a buněčné drti a nanesen na podložní sklíčko v jedné tenké vrstvě. Hlavní výhodou této metody je možnost provedení dodatečných vyšetření k identifikaci virových DNA, eventuálně buněčných markerů důležitých při obraně proti rakovině.



Onkologická cytologie je vysoce specifická, což znamená že diagnostikované buněčné změny skutečně odpovídají přednádorovým nebo nádorovým změnám, je však málo senzitivní kdy 15 až 40 % přednádorových změn může při jednorázovém odběru uniknout. Senzitivita se zvyšuje periodickým opakováním odběru, adekvátním odběrem obsahujícím jak dlaždicové buňky z povrchu čípku, tak i žlázové buňky z hrdla děložního.
Zhruba 80 % přednádorových změn vychází z dlaždicových buněk po vrchu čípku, 20 % ze žlázek děložního hrdla u nichž je klinická i mikroskopická diagnostika obtížnější.
V současnosti se objevují NOVÉ DIAGNOSTICKÉ METODY, které umožňují třídit nejasné nebo omezeně hodnotitelné vzorky. Jejich užití by měl indikovat lékař s licencí kolposkopické expertízy.
PUBLIKACE
Vantuchová Y., Ševčík L.
Kožní oddělení FN Ostrava
Onkogynekologická ambulance ONKOGYN, Ostrava
Agresivní chování nízce rizikového melanomu vulvy – od excize po totální exenteraci pánve.
Onkologie 2018, 12/(1): 17–20
Ševčík L.
Onkogynekologická ambulance ONKOGYN, Ostrava
Inhibitory PARP v léčbě karcinomu ovaria.
Onkologická revue 2/2017 str. 38–45
Ševčík L., Škapa P., Vantuchová Y., Benčík V.
Onkogynekologická ambulance ONKOGYN, Ostrava
Ústav patologie a molekulární medicíny 2. LF UK a FN Motol, Praha
Kožní oddělení FN Ostrava
Laboratoř patologie, Ben labor, Ostrava
Dlaždicobuněčné prekancerózy vulvy. Historie a současný stav problematiky.
Čes. Gynek. 2016, Vol. 81, č. 3, str. 172–176
Ševčík L., Guňková P.
Onkogynekologické centrum, gynekologicko-porodnická klinika Fakultní nemocnice Ostrava
Chirurgická klinika, Fakultní nemocnice Ostrava, LF OU
Rektovaginální píštěl jako komplikace chirurgické léčby u pacientek s karcinomem rekta.
Onkologie 2015, 9/(6): 268–270
Ševčík L.
Léčba karcinomu ovaria v současnosti.
Onkologie, 2015, 9(4) 106–108
Afra Zaal1, Ronald P. Zweemer1, Michael Zikán2, Ladislav Dusek3, Denis Querleu4, Fabrice Lécuru5, Anne-Sophie Bats5, Robert Jach6, Libor Sevcik7, Petar Graf7, Jaroslav Klát7, Grzegorz Dyduch6, Silvia von Mensdorff-Pouilly8, Gemma G. Kenter8, René H. M. Verheijen1, David Cibula2.
1Division of Woman and Baby, Gynaecological Oncology, University Medical Center Utrecht, The Netherlands, 2Gynecological Oncology Centre, Department of Obstetrics and Gynecology, First Faculty of Medicine and General University Hospital, Charles University, Prague, Czech Republic, 3Institute of Biostatistics and Analyses, Masaryk University, Brno, Czech Republic, 4Institut Claudius Regaud, Toulouse, France, 5Université Paris Descartes, Sorbonne Paris Cité, Assistance Publique-Hôpitaux de Paris, European Georges-Pompidou Teaching Hospital, Paris, France, 6Jagellonian University Medical College, Krakow, Poland, 7University Hospital Ostrava, Czech Republic, 8Center Gynaecologic Oncology Amsterdam location VU University Medical Center, Amsterdam, The Netherlands
Pelvic lymphadenectomy improves survival in cervical cancer patients with low volume disease in the sentinel node; a retrospective multicentre cohort study.
Gynecologic Oncology, 2013
D. Cibula, N. R. AbuRustum, L. Dusek, M. Zikán, L. Sevcik, G. G. Kenter, D. Querleu, R. Jach, A. S. Bats, G. Dyduch, P. Graf, J. Klat, C. J. I. M. Meijer, E. Mery, R. Verheijen, R. P. Zweemer
Prognostic significance of low volume sentinel lymph node disease in early-stage cervical cancer.
Gynecologic Oncology, 2012 Mar, Volume 124, Issue 3, 496–501
D. Cibula, N. R. Abu-Rustum, L. Dusek, J. Slama, M. Zikán, A. Zaal, L. Sevcik, G. G. Kenter, D. Qerleu, R. Jach, A. S. Bats, G. Dyduch, P. Graf, J. Klat, C. J. I. M. Meijer, E. Mery, R. Verheijen, R. P. Zweemer
Bilateral ultrastaging of sentinel lymph node in cervical cancer: Lowering the false-negative rate and improving the detection of micrometastasis.
Gynecologic Oncology, 2012 Dec; 127(3): v462–6
Ševčík L.
Léčebné možnosti relabujícího karcinomu ovaria.
Remedia, -- ISSN 0862-8947 --, Roč. 22, č. 1 (2012), s. 86–93
Ševčík L.
Komentář ke studii.
Farmakoterapie, -- ISSN 1801-2009 --, Roč. 8, č. 2
Ševčík L.1, Klát J.1, Gráf P.1, Čuřík R.2, Kraft O.3, Jalůvková Z.1
Lymfatické mapování u karcinomu čípku děložního.
Klinická onkologie, 2008, roč. 21, č. 1, str. 26–30
Ševčík L.1, Klát J.1, Gráf P.1, Koliba P.1, Čuřík R.2, Kraft O.3
Lymfatické mapování a detekce sentinelové uzliny kombinovanou metodou pomocí nanokoloidu technecia Tc-99 a patentní modři u časných stádií cervikálního karcinomu.
Čes. Gynek. 2007, Vol. 72, č. 2, str. 120–125
Kraft O.3, Ševčík L.1, Klát J.1, Čuřík R.2
Detection of sentinel lymph nodes in cervical cancer. a comparsion of two protocols.
Nuclear Medicine Review, 2006, Vol. 9, č. 1, str. 325–329
Ševčík L.1, Klát J.1, Gráf P.1, Koliba P.1, Čuřík R.2, Kraft O.3
Možnosti lymfatického mapování a detekce sentinelové uzliny u časných stádií cervikálního karcinomu.
Čes. Gynek. 2006, Vol. 71, č. 5, str. 411–415
Ševčík L., Klát J., Koliba P., Čuřík R.
Radikalita chirurgické léčby a postavení adjuvantní chemoterapie u nádorů ovaria hraniční malignity.
Čes. Gynek., 2004, vol. 69 č. 6, s. 488–492
Ševčík L., Koliba P., Konderla M., Gráf P., Hlavačka J.
HPV infekce a cervikální intraepiteliální neoplazie.
Čes. Gynek., 2003, vol. 4, s. 237–243
Ševčík L., Koliba P., Konderla M., Gráf P., Hlavačka J.
Velikost virové nálože onkogenních typů HPV u cervikálních neoplázií.
Gynekolog 12, 2003, č. 2, s. 56–61
Ševčík L., Klát J., Koliba P.
Hormonální substituční terapie a zhoubné epiteliální nádory ovaria.
Iatrik, Techne, 2002, č. 7, s. 33–35, ISSN 1213-6891
Ševčík L., Klát J., Koliba P.
Hormonální substituční terapie a nádory ovaria.
Čes. Gynek., 2002, vol. 67, č. 2, s. 55–58
Ševčík L., Koliba P., Gráf P., Konderla M.
HPV infekce u pacientek s cervikální intraepiteliální neoplazií.
Praktická gynekologie 5, 2002, s. 45–46
Ševčík L., Mláděnka J., Koliba P., Gráf P.
Diagnostika, léčba a prognóza pacientek s karcinomem cervixu stádia i B2-bulky.
Čes. Gynek., 64, 1999, č. 3, s. 99–104
Ševčík L., Mláděnka J., Koliba P., Gráf P.
Cross sectional zobrazovací metody v předoperačním stagingu karcinomu cervixu.
Čes. gynek. suppl., 64, 1999, 2, s. 33–34
Ševčík L., Richter D., Mláděnka L., Koliba P., Gráf P.
Indikace adjuvantní radioterapie po radikální operační léčbě časných stádií karcinomu cervixu.
Čes. Gynek., 64, 1999, supl. 1, s. 7
Ševčík L., Mláděnka J., Koliba P., Gráf P.
Postavení second laparotomií v komplexní léčbě karcinomu ovaria.
Čes. gynek., 64, 1999, supl. 1, s. 9–10
Ševčík L., Koliba P., Gráf P.
Diagnostika endometriálních patologií u žen v postmenopauze.
Čes. Gynek., 63, 1998, č. 1, s. 95–97
PŘEDNÁŠKY na CELOSTÁTNÍCH VĚDECKÝCH KONFERENÍCH
Ševčík L.
Onkogynekologické centrum PGK FN a LF OU Ostrava
Léčba karcinomu ovaria v současnosti.
Onkologie v praxi, Brno, 2015
Ševčík L., Gráf P., Mláděnka A., Klát J.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Rekurence u pacientek s karcinomem děložního těla stádia FIGO IA po neradikální operaci.
Konference SNGP, Ostrava, 2014
Ševčík L., Gráf P.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Kolposkopický workshop.
Konference SNGP, Ostrava, 2014
Ševčík L., Gráf P.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Diagnosticko terapeutický algoritmus cervikálních intraepiteliálních neoplazií.
Celostátní konference, Olomouc, 2014
Ševčík L.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Borderline tumory ovaria.
Bauerovy dny, Praha 2014
Ševčík L.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Agresivní chování nízce rizikového BTO.
Bauerovy dny, Praha 2014
Ševčík L.
Onkogynekologické centrum PGK FN a LF OU, Ostrava
Chemoterapie u karcinomu děložního hrdla stádia FIGO IB2-IIA2.
Onkologie v praxi, Brno, 2013
Ševčík L.
Porodnicko-gynekologická klinika OU a Fakultní nemocnice Ostrava
Kolposkopická expertíza v diagnostice HPV indukovaných lézí děložního hrdla.
Celostátní konference, Olomouc, 2013
Ďurianová S., Ševčík L.
Diagnostika HPV indukovaných lézí.
Celostátní konference, Olomouc, 2013
Ševčík L., Klát J., Gráf P., Mláděnka A.
Onkogynekologické centrum PGK FN a LF OU Ostrava
Neoadjuvantní a adjuvantní chemoterapie v léčbě karcinomu děložního hrdla stádia FIGO IB2.
18. ročník sympózia Onkologie v gynekologii a mamologii, Brno, 11.–12. 1. 2013
Ševčík L.
Onkogynekologické centrum Porodnicko-gynekologická klinika
Fakultní nemocnice Ostrava a léřská fakulta Ostravské univerzity
Význam kolposkopické expertízy v diagnostice hpv indukovaných lézí děložního hrdla.
2. sjezd České asociace zdravotních laborantů s mezinárodní účastí, Olomouc 6.–7. 12. 2013
Ševčík L.1, Klát J.1, Gráf P.1, Jalůvková Z.1, Mláděnka A.
Porodnicko-gynekologická klinika FN Ostrava
Onkogynekologické centrum Ostrava
Léčebné možnosti u karcinomu děložního hrdla stádia IB2.
Konference SNGP, Praha, 2012
Ševčík L., Klát J., Gráf P., Jalůvková Z., Mláděnka A.
Léčebné možnosti recidivujícího karcinomu ovaria.
Onkologie v gynekologii a mamologii, 6.–7. 1. 2012
Ševčík L.
Lymfatické mapování v onkogynekologii.
Konference SNGP, Přerov 2.–4. 1. 2012
Ševčík L., Gráf P., Přibyl V.
Kolposkopický workshop.
Konference SNGP, Přerov 2.–4. 1. 2012
Ševčík L.
Klinické využití biopsie sentinelové uzliny u karcinomu děložního hrdla.
2. pražské mezioborové onkologické kolokvium, Praha 26.–27. 1. 2011
Ševčík L., Klát J., Gráf P., Jalůvková Z.
Neoadjuvantní chemoterapie v léčbě karcinomu děložního hrdla stádia FIGO IB2.
16. ročník sympózia Onkologie v gynekologii a mamologii, Brno 7.–8. 1. 2011
Ševčík L., Vantuchová Y.2
Melanom vulvy.
12. ročník sympózia Onkologie v gynekologii a mamologii, Brno 2007
Ševčík L., Klát J.1, Gráf P.1, Koliba P.1, Čuřík R.2, Kraft O.3
Koncept sentinelové uzliny u zhoubných nádorů vulvy.
11. ročník sympózia Onkologie v gynekologii a mamologii, Brno 2006
PŘEDNÁŠKY na MEZINÁRODNÍCH VĚDECKÝCH KONFERENCÍCH
Ševčík L., Klát J., Gráf P., Mladěnka A., Mysliveček M., Dvořáčková J.
Dept. of Ob./Gyn., University Hospital, Ostrava, Czech Republic
Dept. of Nuclear Medicine, University Hospital, Olomouc, Czech Republic
Dept. of Pathology, University Hospital, Ostrava, Czech Republic
Evaluation of preoperative positron emission tomography with computed tomography for detecting lymph node metastasis in bulky tumors of cervical cancer.
18th international meeting of European society of Gynecological Oncology, Liverpool, UK, 19.–22. 10. 2013
Ševčík L., Klát J., Gráf P., Jalůvková Z., Mladěnka A.
Dept. of Ob./Gyn., University Hospital, Ostrava, Czech Republic
Neoadjuvant preoperative chemotherapy in patiens treated for stage IB2 cervical cancer.
17th international meeting of European society of Gynecological Oncology, Milano, Italy 11.–14. September 2011
Ševčík L.1, Gráf P.1, Klát J.1, Kraft O.2, Waloschek T.3
1Department of Obstetrics and Gynecology, 2Department of Nuclear Medicine, 3Department of Pathology University Hospital, Ostrava, Czech Republic
Preoperative And Intraoperative Detection Of Sentinel Lymph Nodes In Patients With Cervical Cancer Undergoing Radical Surgery.
International meeting of International gynecological cancer society, Bangkok, Thailand, 2008
Ševčík L.1, Šimetka O.1, Podešvová H.2, Klát J.1, Gráf P.1, Jalůvková Z.1, Waloschek T.3, Kraft O.4
1Dept. of Obstetrics and Gynecology, 2Dept. of Neonatology, 3Dept. of Pathology, 4Dept. of Nuclear Medicine, University Hospital, Ostrava, Czech Republic
Chemotherapy And Cesarean Section Followed By Radical Surgery In Locally Advanced Cervical Cancer During Pregnancy.
International meeting of International gynecological cancer society, Bangkok, Thailand, 2008
Ševčík L.1, Vantuchová Y.2
1Department of Obstetric and Gynecology, 2Department of Dermatology, University Hospital Ostrava, Czech Republic
Vulvar and vaginal melanoma.
New York, 2007
Ševčík L.1, Klát J.1, Gráf P.1, Koliba P.1, Čuřík R.2, Kraft O.3
1Dept of Ob/Gyn, 2Dept of Pathology, 3Dept of Nuclear Medicine, University Hospital, Ostrava, Czech Republic
Lymph node mapping and sentinel node detection in early stage of cervical carcinoma with combination of 99m tc-nanocolloid and patent blue.
International meeting of International gynecological cancer society, Santa Monica, 2006
Ševčík L.1, Šimetka O.1, Podešvová H.2, Klát J.1, Gráf P.1, Jalůvková Z.1, Waloschek T.3, Kraft O.4
1Dept. of Obstetrics and Gynecology, 2Dept. of Neonatology, 3Dept. of Pathology, 4Dept. of Nuclear Medicine, University Hospital, Ostrava, Czech Republic
Chemotherapy and cesarean section followed by radical surgery in locally advanced cervical cancer during pregnancy.
International meeting of International gynecological cancer society, Santa Monica, 2006
Ševčík L.1, Klát J.1, Koliba P.1, Gráf P.1, Čuřík R.2, Kraft O.3
1Department of Obstetrics and Gynecology, 2Department of Pathology, 3Department of Nuclear Medicine, University Hospital, Ostrava, Czech Republic
Sentinel Node Detection In Early Stage Of Cervical Carcinoma.
th international meeting of European society of Gynecological Oncology, Istanbul, 2005
Vantuchová Y.1, Ševčík L.2, Matečková V.3, Čuřík R.3
1Dpt. of Dermatology, 2Dpt. of Obstetrics and Gynecology, 3Dpt. of Pathology, University Hospital Ostrava, Czech Republic
Paget's disease of the vulva, perineum, anal and gluteal region with underlying invasive and metastatic vulvar carcinoma.
Sevilla, Spain, 2003
VĚDECKÉ PROJEKTY
Udělený Grantový projekt IGA MZ ČR NR 8144-3/2004
Ševčík L.
Význam detekce sentinelové uzliny u časných stádií cervikálního karcinomu.
Žádost o Grantový projekt IGA MZ ČR
Ševčík L.
Možnosti detekce metastatického postižení lymfatických uzlin pomocí 18-FDG PET/CT a lymfatického mapování u časných stádií karcinomu děložního hrdla.
Žádost o Grantový projekt IGA MZ ČR
Klát J., Ševčík L.
Význam histopatologického utrastagingu pro detekci mikroskopického postižení parametrií u časných stádií karcinoju děložního hrdla.
OPONENTSKÉ POSUDKY
Habilitační práce MUDr. Daniely Fišerové, Ph.D.
GPK 1. LF UK a VFN
Implementace ultrazvuku v onkogynekologii.
IGA MZ doc. MUDr. Halaška Michael, Ph.D.
Universita Karlova v Praze
Optimalizace diagnosticko terapeutických postupů u pacientek s diagnostikovaným maligním onemocněním během těhotenství.
IGA MZ prof. MUDr. Lukáš Rob, CSc.
Universita Karlova v Praze
Význam lymfatického mapování k individualizaci a redukci radikality chirurgické léčby časných stádií karcinomu děložního hrdla.
IGA MZ prof. MUDr. Radovan Pilka, Ph.D.
Lékařská fakulta University Palackého v Olomouci
Tkáňové trauma a pooperační stres u pacientek s chirurgicky léčenými časnýkmi stádii karcinomu endometria.
IGA MZ prof. MUDr. David Cibula, CSc.
Fakultní nemocnice v Motole
Projekt NS10037/2008.
IGA MZ RNDR. Tachezy Ruth, Ph.D.
Ústav hematologie a krevní tranfuze
Projekt NR8852-3.
Genitální bradavice (condylomata acuminata) jsou nezhoubné útvary v oblasti zevních rodidel, pochvy, hráze a konečníku, vznikající po infekci lidským papilomavirem (HPV) nízkého rizika pro vznik rakoviny, nejčastěji genotypem 6 a 11.
Přestože je HPV infekce častá, během života se s ní setká 75 % žen a mužů, klinické projevy jsou málo časté. Genitální bradavice se projeví jen asi u 1 % sexuálně aktivních žen a mužů s maximem výskytu mezi 20.–24. rokem života. Postihují jak muže, tak ženy, přenos infekce je nejčastější sexuálním stykem, léčba je problematická a výsev bradavic se často vrací. Preservativ výrazně snižuje virovou nálož a tím pravděpodobnost nakažení, nechrání však proti infekci ve sto procentech.
Klinická diagnóza by měla potvrzena histologicky z odebraného tkáňového vzorku.
Klinicky manifestovaná kondylomata jsou nakažlivější než subklinická, HPV však může přetrvávat v latentní formě v bazálních vrstvách sliznice či kůže a při oslabení organismu se znovu objevit. Inkubační doba se pohybuje nejčastěji mezi 2.–6. měsícem, v ojedinělých případech však může být až 20 měsíců.
Cílem léčby je odstranění výrůstků se snížením pravděpodobnosti přenosu infekce, nikoli odstranění HPV infekce, která není citlivá na virostatika.
Po chirurgickém odstranění ložisek je možné léčbu zvláště při recidivách doplnit lokální medikamentózní léčbou.
V současnosti jsou na trhu tři přípravky určené pro lokální léčbu samotným pacientem.
Krém 5 % imiquimodu (ALDARA), který patří mezi imunomodulátory s lokálním uvolňováním cytokinů – (IF, TNF, IL). Krém si aplikuje pacient 3x týdně na noc po dobu 1–3 měsíců. Účinnost je uváděna mezi 56–84 % případů, recidivy ve 20 % případů.
Gel 0,5 % podophyllotoxinu (WARTEC). Gel si aplikuje pacient 2x denně po dobu 3 dnů, po té 4 dny vynechá, celkem je možno tuto léčbu aplikovat 4x. Účinnost léčby je uváděna kolem 78 %, recidivy mezi 25–65 %. Přípravek je kontraindikován v graviditě.
Mast s 10 % sinekatechiny (VEREGEN) obsahující výtažky z listů zeleného čaje, které mají protizánětlivé, protivirové, antioxidační a antiproliferativní účinky. Účinnost je kolem 50 %, recidivy okolo 5 %.
Onkogyn s.r.o., váš průvodce onkogynekologií
Vítáme vás na stránkách soukromého zdravotnického zařízení, ve kterém lékaři se specializací onkogynekologie, onkodermatologie a s nadstavbovou atestací z klinické onkologie, s funkční licencí KOLPOSKOPICKÉ EXPERTÍZY a s certifikátem pro ONKOLOGICKOU CYTOLOGII provádějí specializovaná vyšetření, jejímž cílem je diagnostika gynekologických přednádorových stavů nebo nádorů, na které bylo vysloveno podezření vaším gynekologem nebo dermatologem.
Pokud jste byla odeslána do naší specializované ambulance a nyní máte obavu z toho, co vás čeká, můžete se na našich stránkách blíže seznámit s problematikou a najít odpovědi na vaše otázky.
Klinické vyšetření a mikroskopické vyhodnocení odběrů provádí stejný tým lidí, což umožňuje přesnější a efektivnější diagnostiku.
Kromě kolposkopické a vulvoskopické expertízy provádíme v našem zařízení odběr cytologií do tekutého média (LBC Liquid based cytology–thin prep), HPV DNA testy COBAS. k průkazu účinnosti nádorové brzdy lze v naší laboratoři diagnostikovat funkčnost tumor supresorových genů pomocí NOVÝCH DIAGNOSTICKÝCH METOD.
Po klinickém vyšetření je provedeno sonografické vyšetření malé pánve vaginální sondou, v indikovaných případech i sonografické vyšetření celé dutiny břišní abdominální sondou.
Přesná diagnóza s průkazem rizikových prognostických faktorů je nezbytným předpokladem pro výběr správného léčebného postupu.
Obory působení
Při vzniku rakoviny děložního čípku hraje nejdůležitější roli infekce lidským papilomavirem. Primární prevencí tohoto nádoru je zabránění této infekce.
PRIMÁRNÍ PREVENCE

Přednádorové změny děložního čípku nejsou provázeny žádnými příznaky a jsou zjistitelné v cytologických odběrech a při podrobném kolposkopickém vyšetření.
SEKUNDÁRNÍ PREVENCE
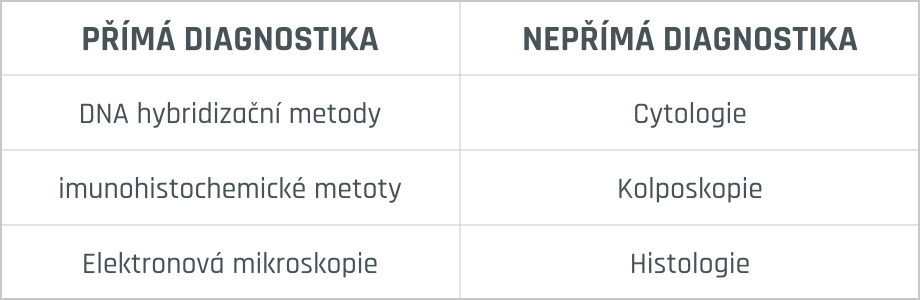
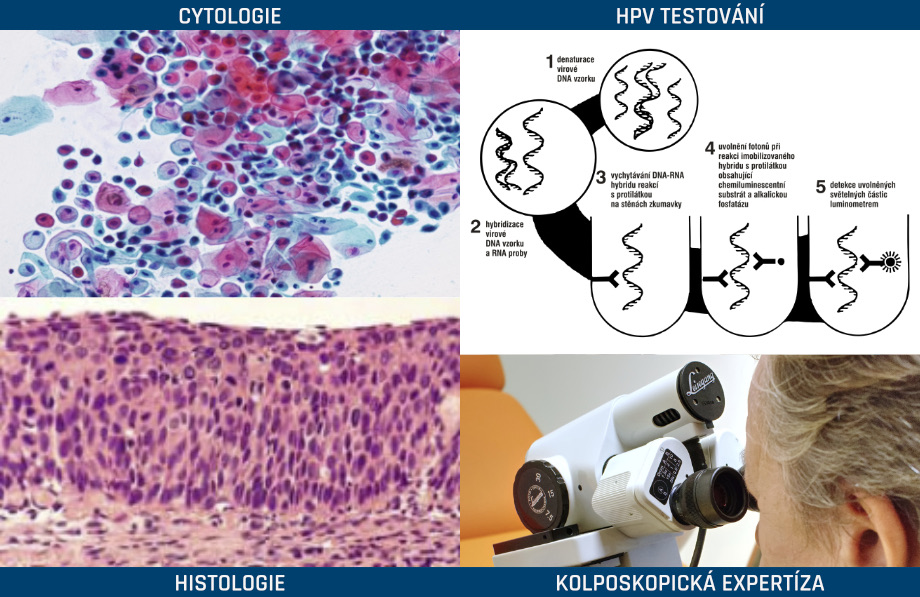
Diagnóza přednádorového stavu děložního čípku je stanovena na základě kolposkopické expertízy, onkologické cytologie, HPV DNA testu, histologického vyšetření, případně dalších buněčných markerů nádorových či hostitelských.
DIAGNOSTICKÉ METODY
V léčebném plánu a doporučení by měly být zohledněny kromě závažnosti, rozsahu a lokalizace přednádorového stavu také další okolnosti jako věk ženy a její koncepční plány. Doporučení může být v zásadě dvojí.
Dispenzarizace pacientky s vyhodnocením dynamiky změn přednádorového stavu v delším časovém horizontu s intervaly kontrol kolposkopickým expertem 4–6 měsíců. Případné změny přednádorového stavu směrem ke změnám vyššího stupně nebo i nádoru probíhají mnoho let a není nutno se obávat, že při příští kontrole již bude pozdě. Naopak často se přednádorové změny upravují, zmenšuji a někdy i vymizí. Kromě stupně závažnosti, plošného rozsahu přednádorového stavu hraje velkou roli i imunitní systém ženy, který závisí na jejím věku.
Přednádorové stavy a zhoubné nádory děložního čípku jsou vhodným onemocněním pro screening to znamená plošné vyšetřování populace jednoduchým vyšetřením. Je to dáno jeho snadnou anatomickou dostupností, pochopením příčiny nemoci a v případě diagnostiky přednádorového stavu jednoduchou chirurgickou léčbou, která se nazývá KONIZACE.
Hlavní screeningovou metodou je ONKOLOGICKÁ CYTOLOGIE, kterou Vám odebírá Váš gynekolog během preventivní prohlídky, na kterou docházíte v rámci programu SCREENINGU karcinomu děložního hrdla, který je podporován Ministerstvem zdravotnictví ČR. Druhou vyšetřovací metodou je odběr buněk děložního čípku – HPV TESTOVÁNÍ, na průkaz DNA rizikových lidských papilomavirů. Průkaz HPV DNA má větší citlivost než gynekologická cytologie, pozitivita však nic nevypovídá o závažnosti přednádorového stavu. Třetí vyšetřovací metodou je KOLPOSKOPICKÁ EXPERTÍZA, jedná se o rozšířenou kolposkopii provedenou kolposkopickým expertem a je vázaná na funkční licenci lékaře. Čtvrtou vyšetřovací metodou je CÍLENÁ BIOPSIE, jedná se o odběr tkáňového materiálu, který se dále zpracovává v bioptických laboratořích. z histologických nebo cytologických vzorků odebraných do tekutého média je možná v rámci NOVÝCH DIAGNOSTICKÝCH METOD diagnostika buněčných rizikových markerů odpovědných za progresi nemoci. Konečná diagnóza je stanovena na základě těchto vyšetřovacích metod a měl by ji provést kolposkopický expert. v léčebném plánu musí být zohledněny kromě závažnosti přednádorového stavu, buněčných markerů také další okolnosti, jako věk ženy a její koncepční plány.
Dyskomfort v oblasti zevních rodidel charakteru svědění, pálení, řezání i jiných senzací je příčinou chronických potíží a důvodem opakovaných vyšetření u gynekologa a dermatologa. Problematika nemocí zevních rodidel je specifická a vyžaduje v určitých situacích mezioborový tým, složený z onkogynekologa, dermatologa a histopatologa, který je schopen stanovit správnou mikroskopickou diagnózu. Konečná diagnóza je pak syntézou všech dostupných vyšetření.
Takovou specializovanou multioborovou ambulancí je ambulance gynekologické dermatologie, ve které je zajištěna spolupráce onkogynekologa a onkodematologa se zázemím specializovaného laboratorního a histopatologického vyšetření.
Cílem podrobného vyšetření, zahrnujícího vulvoskopii s aplikací vyšetřovacích roztoků a odběrem CÍLENÝCH BIOPSIÍ je stanovení správné diagnózy se zařazením léze do jedné z pěti skupin nemocí zevních rodidel: dermatóz, přednádorových stavů, nádorů, infekčních nemocí nebo tak zvaných vulvodynií, což je onemocnění způsobené ložiskovým nervovým drážděním.
Svou lokalizací je vulva vystavena možnému chronickému mechanickému, chemickému či biologickému dráždění, které vede ve svých důsledcích k chronickým potížím, značně znepříjemňujících život a vedoucích často i ke konfliktům v partnerském soužití. Příčinou může být celá řada nemocí organických, lokálních i systémových, ale i nemocí psychogenních. Dyskomfort postihuje různě rozsáhlé okrsky zevních rodidel v různé intenzitě, přičemž maximum obtíží bývá obvykle v noci a bývá příčinou nespavosti. Zhoršuje se také teplem, tělesnou námahou, emocemi a požitím alkoholu. Pacientky se většinou neubrání mechanické traumatizaci postižených míst, které způsobuje zarudnutí, zhrubění kůže s hojícími se krustami v místě mikrotraumat a tvorbu bolestivých prasklinek. Dyskomfort je vyvoláván těsně nadprahovým drážděním receptorů uložených v oblasti hranice kůže a podkoží. Práh excitace receptorů je velice individuální a kromě lokálních podmínek v místě stimulace, daných prokrvením, teplotou, tloušťkou kůže, množstvím potu a poševního sekretu, ovlivňuje hodnotu excitačního prahu také věk a emoční stav.
Léčba musí být založena na správné diagnóze. u neložiskových lézí se podle závažnosti nálezu uplatní léčba medikamentózní a to lokální i celková, u stavů přednádorových, nádorových, eventuálně ložiskově ohraničených zánětů, je nutná také léčba chirurgická. Často se v těchto případech postupně vyvíjí psychická nadstavba, která dále komplikuje léčbu. Léčba potíží musí být proto komplexní a dlouhodobá.
Vyšetření pacientek, trpících dyskomfortem zevních rodidel musí být velice pečlivé s podrobnou anamnézou, zaměřenou na zjištění možných vyvolávajících příčin, chybět nesmí ani dotazy na vita sexualis a vyloučení psychosomatických příčin potíží. u pacientek, stěžujících si na vulvární dyskomfort, by měl být prohlédnut kožní povrch i ostatních částí těla k vyloučení dermatologických příčin potíží. Dále je zapotřebí vyloučit přítomnost systémového onemocnění, nemocí jater, ledvin a nemocí endokrinních, zvláště cukrovka. Teprve po vyloučení těchto příčin přistupujeme k vlastnímu vyšetření zevních rodidel, kdy se provádí tak zvaná vulvoskopie, prohlednutí zevních rodidel optickým přístrojem. který dokáže zvětšit prohlíženou oblast až 30 krát. Součástí tohoto vyšetření je aplikace speciálních vyšetřovacích roztoků a také odběr materiálu na kultivační a cytologické vyšetření, případně odběry genovou sondou na průkaz infekce lidským papillomavirem nebo herpes simplex virem.
Prvotním cílem vulvoskopického vyšetření je vyloučení onkologicky významného nálezu, ať již vyššího stupně PŘEDNÁDOROVÉHO STAVU ZEVNÍCH RODIDEL u něhož je progrese v nádor pravděpodobná, nebo diagnostika již ZHOUBNÉHO NÁDORU ZEVNÍCH RODIDEL v jeho časném stádiu, kdy je naděje na úplné vyléčení pacientky vysoká. Vulvoskopie provedená kolposkopickým expertem dokáže velice přesně podle charakteru změn, intenzity a trvání zbělení po aplikaci vyšetřovacích roztoků, ohraničení, lokalizace či přítomnosti patologického cévního vzorce, posoudit závažnost klinického nálezu a přesně určit místo cíleného odběru tkáňového vzorku na histologické vyšetření, které je pro stanovení diagnózy a následnou léčbu rozhodující. Samozřejmě, že důvodem k provedení biopsie jsou všechna hyperpigmentovaná ohraničená ložiska k vyloučení druhého nejčastějšího nádoru zevních rodidel, MELANOMU. Jelikož nádory zevních rodidel často vznikají v terénu chronické dermatózy je vhodné u těchto žen provedení rozšířené vulvoskopie 1x ročně.
Po vyloučení přednádorového stavu nebo nádoru je zapotřebí zbavit ženu chronických potíží, které jsou často úporné a obtěžující.
Velice nepříjemným onemocněním zevních rodidel jsou GENITÁLNÍ BRADAVICE.
V oboru gynekologie provádíme u registrovaných pacientek preventivní prohlídky, které sestávají v prohlídce kůže a sliznic zevního genitálu, vyšetření v gynekologických zrcadlech, při kterém se prohlíží děložní čípek a odebírá se stěr na cytologické vyšetření. Následuje ultrazvukové vyšetření orgánů malé pánve. v případě, že jsou všechna vyšetření v pořádku, další kontrola je za rok.
Pokud jsou diagnostikovány stavy, které nejsou onkologicky podezřelé ale vyžadující častější vyšetření a sledování tzv dispenzarizaci jsou prováděna gynekologická vyšetření v intervalech 3–6 měsíců. Nejčastěji se jedná o nezhoubné nádory svaloviny dělohy tzv myomy nebo cysty vaječníků.
Na základě anamnestických dat, komplexního vyšetření a rozhovoru s klientkou vybíráme vhodnou antikoncepci a zajišťujeme dispenzarizaci.
Provádíme diagnostiku a léčbu akutních gynekologických problémů.
Nabízíme laboratorní diagnostiku zánětlivých gynekologických onemocnění včetně přípravy očkovacích látek.
Provádíme diagnostiku a léčbu sterilních párů se zajištěním případné specializované péče v centru asistované reprodukce.
Zajišťujeme komplexní péči o ženy v klimakteriu a po menopauze.
V rámci prevence zhoubných nádoru střevního traktu zajišťujeme vyšetření tzv. okultního neboli skrytého krvácení.
Nabízíme komplexní prenatální péči o fyziologická těhotenství se zajištěním specializovaných ultrazvukových a laboratorních vyšetření.
Součástí ambulance je operační sálek s možností provádění diagnostických a léčebných zákroků v lokální i celkové anestezii.
Zhoubné nádory zevních rodidel tvoří 5 % gynekologických zhoubných nádorů. Prvotní příznaky se projevují dyskomortem, svěděním, objevuje se ohraničené ložisko ve formě vřídku nebo hrbolku, které může později krvácet a způsobovat bolesti z důvodu připojeného zánětu. Karcinom vulvy je častější u starších žen, ale je na něj nutné myslet i u žen mladších. Každá pacientka po 45 roku věku s diagnostikovanou závažnou cervikální neoplázií nebo karcinomem cervixu, by měla být vyšetřena rozšířenou vulvoskopií s možností odebráním tkáňové BIOPSIE a s možností DERMATOLOGICKÉ KONZULTACE. Tato komplexní diagnostika umožní rozlišení negativních kožních změn od stavů přednádorových a nádorových a vybrání správného léčebného postupu. Léčebné výsledky a prognózu pacientek lze zlepšit záchytem časných stadií nádorových onemocnění, nebo ještě lépe změn přednádorových, což je možné pouze za předpokladu aktivní spolupráce praktických lékařů s gynekology, kteří v případě pochybností odešlou pacientku ke konziliárnímu vyšetření do ambulance gynekologické dermatologie.
Povrch zevních rodidel je tvořen dlaždicovým epitelem, z tohoto důvodu je 80 % zhoubných nádorů tvořeno DLAŽDICOBUNĚČNÝMI KARCINOMY, druhým nejčastějším zhoubným nádorem je MELANOM, který představuje 8% nádorů, následuje BAZALIOM s 5%, PAGETOVA NEMOC s 3 % a raritní ADENOKARCINOM a SARKOM.
Výskyt tohoto nádoru v České republice 3,6 případů na 100 tisíc žen, což v absolutních číslech znamená, že ročně bylo diagnostikováno 190 nových onemocnění s průměrným vělem 67 let a na toto onemocněním ročně umírá přibližně 95 žen.
Existují dva typy tohoto nádoru. První skupina je častější, objevuje se u starších pacientek s mediánem 65 let a vzniká nejčastěji na podkladě dermatózy zevních rodidel, méně často na podkladě diferencovaného typu přednádorového stavu (Vulvární Intraepiteliální Neoplázie, d –VIN) bez průkazu infekce lidského papilomaviru. Takovéto nádory jsou většinou jednoložiskové lokalizovány v oblasti velkých stydkých pysků v 70–80 %, 10–15 % v oblasti klitorisu a v 10–15 % v oblasti zadní komisury.
Druhá skupina, tvořících asi 15 % případů nádoru, postihuje mladší pacientky s mediánem 50 let. Jedná o nádory způsobené lidským papillomavirem na podkladě vulvární intraepiteliální neoplázie obvyklého typu (usual – VIN, u –VIN). Tento typ nádoru je většinou víceložiskový. u těchto pacientek jsou přítomny rizikové faktory související s vita sexualis a vždy je nutno vyloučit koincidenci s přednádorovým stavem děložního čípku.
Diagnostika a léčba je doménou onkogynekologů. Diagnóza je stanovena na podkladě vulvoskopie, vyšetření zevních rodidel pod zvětšením po aplikaci 5 % kyseliny octové, s odběrem cílené biopsie, dále stanovení HPV DNA pozitivity léze, palpačního a sonografického vyšetření inguinofemorálních lymfatických uzlin.
Hlavní léčebnou metodou je chirurgická léčba, u níž byl v posledních letech zaznamenán ústup od radikality jak v oblasti samotného nádoru tak v oblasti spádových tříselných mízních uzlin. v léčbě karcinomu zevních rodidel se uplatňuje koncept lymfatického mapování s vyšetřením nádoru nejbližší sentinelové uzliny a v případě její negativity odstoupení ododstraňování dalších uzlin, které je spojena s častými komplikcemi.
Prognóza je závislá na stavu lymfatických uzlin, často a to i po mnoha letech dochází k lokálním recidivám při negativních resekčních liniích, případná recidiva v třísle je téměř vždy fatální. Primární radiační léčba přichází v úvahu u velikých infiltrujících nádorů zasahujících na poševní stěny, adjuvantní radiační léčba snižuje riziko recidivy a je indikována u pacientek s pozitivní resekční linií nebo při pozitivitě lymfatických uzlin. v prvním stádiu je pětileté přežití 75 %, ve druhém stadiu 45 %, ve třetím stadiu 25 %, ve čtvrtém stadiu 5 %.
Melanom je druhým nejčastějším nádorem na vulvě s maximem výskytu v 6. a 7. deceniu. Tento nádor s agresivním biologickým chováním s tendencí k tvorbě mnohočetných metastáz i při malém primárním nádoru může vznikat na podkladě pigmentových névů tzv znamének nebo častěji bez souvislostí se znaménkem.
Klinická diagnostika je doménou onkodermatologů s dermatoskopickým vyšetřením a popisem pigmentového vzorce, od kterého vychází rozsah chirurgické intervence. v podstatě platí zásada, že každá pigmentová léze na zevních rodidlech by měla být vyšetřena onkodermatologem, který určí další postup. Biopsie z pigmentových lézí není vhodná. Histologická diagnostika je rozhodující pro stanovení rizikovosti nádoru a léčebný plán. Popis musí obsahovat velice podrobný popis (typ melanomu, tlouštku nádoru dle Breslowa, hloubku invaze dle Clarka, přítomnost ulcerace, neurotropismus, buněčný typ, mitotický index, proliferační index, angionivazi, lymfangioinvazi, satelity, lymfocytární infiltrát a imunohistochemické vyšetření).
éčba je primární chirurgická, nejčastěji radikální excize s 2 cm ochranným lemem s vyšetřením sentinelové lymfatické uzliny a v případě její pozitivity doplnění systematické disekce třísel. v adjuvantní léčbě je podle stádia nemoci indikována biologická léčba interferonem a nově v rámci klinických studií je vyhodnocována účinnost vemurafenibu. v případě metastazujícího melanomu přichází z léčebných možností v úvahu chemoterapie, nově byl registrován v této indikaci vemurafenib a ipilimumab.
Bazaliom je nejčastějším lidským karcinomem, tvořící tři čtvrtiny karcinomů kůže, se vyskytuje nejčastěji na slunci exponovaných oblastech, v oblasti zevních rodidel je méně častý. Vychází z buněk spodních vrstev anebo ze zevních obalů kořenů vlasových folikulů, je tvořen buňkami podobnými bazální vrstvě epidermis. Výskyt tohoto karcinomu výrazně stoupá s věkem a přestože UV záření je hlavním rizikovým faktorem, přibližně třetinu těchto nádorů nacházíme v místech malého nebo žádného dopadu UV záření.
Nádor se šíří přímo do okolní tkáně a nádorové buňky potřebují ke svému růstu okolní podkoží, což vysvětluje jeho malou tendenci k tvorbě metastáz krevní a lymfatickou cestou. Existují čtyři subtypy tohoto karcinomu, z nichž polovinu tvoří nádory s infiltrativním růstem a s vyšší tendencí k lokálním Nejčastějších místem postižení je ochlupená oblast velkých labií, pigmentace bývá variabilní. Subjektivně většinou nepůsobí obtíže, někdy svědí nebo po traumatu krvácí.
Léčba je většinou chirurgická, lokální excize s ochranným lemem 5-10mm v závislosti na histologickém subtypu nádoru. Pokud nelze chirurgickou léčbu uplatnit, je možno využít s dobrým efektem léčbu radiační.
Mezinárodní společnost pro studium nemocí zevních rodidel klasifikuje primární vulvární Pagetovu chorobu jako ne dlaždicobuněčnou intraapiteliální lézi vulvy, která není spojena s jiným karcinomem, která však může být spojena s lokální subepiteliální invazí s možností lymfogenního šíření. Pagetův karcinom je vzácným nádorem epitelu vývodu potních žláz s prorůstáním karcinomových buněk do epidermis a do konečných úseků žlázek.
Klinicky se onemocnění projevuje jako dosti ostře ohraničené většinou erytémové ložisko s povrchovými erozemi nebo s keratózou. Někdy může mít vzhled ekzému, mohou se vyskytovat hnědočerveně zabarvené léze s hyperpigmentovanými nebo depigmentovanými okrsky. Pokročilá stádia nemoci s invazivním růstem nádorových buněk mají vzhled infiltrovaných ložisek s hrbolky. Kožní léze se většinou vyvíjejí dlouhodobě, imitují zánětlivá nebo infekční onemocnění.
Nádor se šíří růstem do okolí, ale i krevní a mízní cestou. Podle histologických kritérií se extramamární Pagetova nemoc dělí na tři typy: intraepiteliální, intraepiteliální s invazí, intraepiteliální s ložiskovým adenokarcinomem ve spodině.
Základní léčbou je radikální chirurgická excise s ochranným dvoucentimetrovým lemem v případech plošně rozsáhlého postižení a tím nemožnosti radikální chirurgické léčby, lze použít léčbu radiační s poměrně dobrými výsledky. Chemoterapie nebývá příliš účinná. Prognóza onemocnění je dobrá pouze v případě záchytu intraepiteliální formy a nevelkého rozsahu, který umožňuje radikální chirurgickou léčbu. Sekundární malignity, zejména urogenitálního a gastrointestinálního traktu, popisované u těchto pacientů až v 50%, významně zhoršují dlouhodobou prognózu nemoci. Vzhledem k těmto faktům a rovněž vysokému riziku recidivy onemocnění je třeba pacienty s touto diagnózou celoživotně dispenzarizovat.
Jedná se o skupinu nádorů vycházejících ze žlázového epitelu Bartholiniho žlázy, malých vestibulárních žláz, periuretrálních Skeneho žlázek nebo anogenitálních žlázek připomínající mamární žlazový epitel. Lymfogenní šíření u těchto nádorů je poměrně časté, z tohoto důvodu je nutno v rozsahu chirurgické léčby uvažovat i o inguinofemorální lymfadenektomii.
Zhoubné nádory zevních rodidel vycházející s vazivového podkoží jsou raritní a nejčastěji je v dospělém věku diagnostikován leiomyosarkom. Jedná se většinou o agresivní nádor s velkou růstovou tendencí, kdy v době diagnozy má nádor více než 5 cm. Histologicky jde většinou o high grade sarkom s více než 10 atypickými mitózami na jedno pole, s výraznými jadernými atypiemi, koagulačními nekrózami a infiltrativním růstovým vzorcem.
Léčba je primárně chirurgická, radikální excize s 2cm ochranným lemem, bez regionální lymfadenektomie ale často s adjuvatní radiační léčbou.
Karcinom děložního čípku je celosvětově čtvrtým nejčastějším zhoubným nádorem žen. V ČR je v současnosti incidence tohoto nádoru 15 nových onemocnění na 100 000 žen, což znamená přes 800 nových případů ročně. Hlavním důvodem této stále vysoké incidence v porovnání z vyspělými státy Evropy je malé zapojení žen v preventivním cytologickém screeningu, který je vysoce efektivní a je schopen, na rozdíl od dalších dvou screeningových programů – mamografie a testu na okultní krvácení ve stolici, zachytit již změny přednádorové.
Diagnostika je prováděna onkogynekologem na základě kolposkopické expertízy, klinického vyšetření, expertní sonografie a musí být potvrzena histologicky z odebraného vzorku tkáně. Pro rozhodnutí o způsobu léčby je rozhodující stádium nemoci a obecně platí že častá stádia jsou léčena primárně chirurgicky a pokročilá stádia ozařováním a chemoterapií. Pro rozsah chirurgické léčby je rozhodují velikost nádoru a jeho vztah k okolním strukturám. u počátečních stádií, u nichž se velikosti nádoru pohybuje v milimetrech je dostačující léčbou konizace eventuálně s vyšetřením sentinelové lymfatické uzliny, u větších nádorů je již třeba radikální operace s odstraněním dělohy, jejího závěsného aparátu, části pochvy a všech lymfatických spádových uzlin. Takováto operace již trvá několik hodin a v některých případech musí být doplněna pooperačně ozařováním.
Počáteční stádia nemoci jsou vyléčitelná, s velikostí nádoru, přítomnosti šíření nádorů do okolí a krevním řečištěm do vzdálených míst pravděpodobnost vyléčení výrazně klesá.
Proto jsou důležité preventivní gynekologické prohlídky, které odhalí nemoc většinou ještě v přednádorovém stavu, k jehož vyléčení stačí 5 minutová operace – konizace.
Ročně je v České republice diagnostikováno více než 1500 zhoubných nádorů dělohy.
Karcinom dělohy má v posledních desetiletích vzestupnou tendenci, což je zapříčiněno působením rizikových faktorů. ve většině případů se totiž jedná o nádor hormonálně závislý, v jehož genetickém původu se uplatňuje absolutní či relativní hyperestrogenismus žen. Klíčovou úlohu zde hraje obesita s přechodem androgenů v estrogeny, které se nacházejí v nadbytečné tukové tkáni. Také anovulační cykly s nedostatečnou produkcí ochranných gestagenů staví ženy do vyššího rizika tohoto onemocnění.
Většina karcinomů dělohy he díky svým časným příznakům (krvácení v období postmenopauzy) zachycena v časných stádiích, což zvyšuje pravděpodobnost vyléčení. Léčba nádorů dělohy je primárně chirurgická, kdy dochází k odstranění dělohy a vaječníků. v případech vysokého rizika recidivy onemocnění je chirurgická léčba doplněná pooperační radioterapií.
Léčebné výsledky nádorů dělohy jsou díky včasnému záchytu dobré.
Výskyt zhoubných nádorů vaječníku má stále vzrůstající tendenci, ročně v ČR přibude 1200 nových případů tohoto onemocnění.
Nádor vaječníků je úzce spjat s procesem ovulace, kde opakovaná mikrotraumata, expozice folikulární tekutinou a inklusivní cysty zvyšují riziko vzniku nádorů vaječníků. Je proto logické, že potlačení ovulace, ať už kojením nebo užíváním hormonální antikoncepce působí jako ochranný faktor. 5leté užívání hormonální antikoncepce snižuje riziko vzniku nádorů vaječníků až o 50 %. Zhruba v 10–15 % případů se jedná o dědičné onemocnění, kdy pacientky s pozitivní rodinnou anamnézou by měly podléhat přísné dispenzarizaci (sledování) a v případě suspektního (podezřelého) nálezu na vaječnících by měla být zvažována profylaktická oophorectomie.
Díky pozdním příznakům onemocnění a nedostatku vhodných vyšetřovacích metod je většina nádorů vaječníků zachycena až v pozdních stádiích onemocnění, což již samo o sobě snižuje možnost trvalého vyléčení. Při suspekci nebo jasném nálezu svědčícím pro nádor vaječníků je vhodné, aby pacientka byla odeslána k léčbě do onkogynekologické ambulance.
Léčba nádorů dělohy je primárně chirurgická, po této chirurgické léčbě následuje systémová kombinovaná chemoterapie.
Obory působení
Při vzniku rakoviny děložního čípku hraje nejdůležitější roli infekce lidským papilomavirem. Primární prevencí tohoto nádoru je zabránění této infekce.
PRIMÁRNÍ PREVENCE

Přednádorové změny děložního čípku nejsou provázeny žádnými příznaky a jsou zjistitelné v cytologických odběrech a při podrobném kolposkopickém vyšetření.
SEKUNDÁRNÍ PREVENCE

Diagnóza přednádorového stavu děložního čípku je stanovena na základě kolposkopické expertízy, onkologické cytologie, HPV DNA testu, histologického vyšetření, případně dalších buněčných markerů nádorových či hostitelských.
DIAGNOSTICKÉ METODY

V léčebném plánu a doporučení by měly být zohledněny kromě závažnosti, rozsahu a lokalizace přednádorového stavu také další okolnosti jako věk ženy a její koncepční plány. Doporučení může být v zásadě dvojí.
Dispenzarizace pacientky s vyhodnocením dynamiky změn přednádorového stavu v delším časovém horizontu s intervaly kontrol kolposkopickým expertem 4–6 měsíců. Případné změny přednádorového stavu směrem ke změnám vyššího stupně nebo i nádoru probíhají mnoho let a není nutno se obávat, že při příští kontrole již bude pozdě. Naopak často se přednádorové změny upravují, zmenšuji a někdy i vymizí. Kromě stupně závažnosti, plošného rozsahu přednádorového stavu hraje velkou roli i imunitní systém ženy, který závisí na jejím věku.
Přednádorové stavy a zhoubné nádory děložního čípku jsou vhodným onemocněním pro screening to znamená plošné vyšetřování populace jednoduchým vyšetřením. Je to dáno jeho snadnou anatomickou dostupností, pochopením příčiny nemoci a v případě diagnostiky přednádorového stavu jednoduchou chirurgickou léčbou, která se nazývá KONIZACE.
Hlavní screeningovou metodou je ONKOLOGICKÁ CYTOLOGIE, kterou Vám odebírá Váš gynekolog během preventivní prohlídky, na kterou docházíte v rámci programu SCREENINGU karcinomu děložního hrdla, který je podporován Ministerstvem zdravotnictví ČR. Druhou vyšetřovací metodou je odběr buněk děložního čípku – HPV TESTOVÁNÍ, na průkaz DNA rizikových lidských papilomavirů. Průkaz HPV DNA má větší citlivost než gynekologická cytologie, pozitivita však nic nevypovídá o závažnosti přednádorového stavu. Třetí vyšetřovací metodou je KOLPOSKOPICKÁ EXPERTÍZA, jedná se o rozšířenou kolposkopii provedenou kolposkopickým expertem a je vázaná na funkční licenci lékaře. Čtvrtou vyšetřovací metodou je CÍLENÁ BIOPSIE, jedná se o odběr tkáňového materiálu, který se dále zpracovává v bioptických laboratořích. z histologických nebo cytologických vzorků odebraných do tekutého média je možná v rámci NOVÝCH DIAGNOSTICKÝCH METOD diagnostika buněčných rizikových markerů odpovědných za progresi nemoci. Konečná diagnóza je stanovena na základě těchto vyšetřovacích metod a měl by ji provést kolposkopický expert. v léčebném plánu musí být zohledněny kromě závažnosti přednádorového stavu, buněčných markerů také další okolnosti, jako věk ženy a její koncepční plány.
Dyskomfort v oblasti zevních rodidel charakteru svědění, pálení, řezání i jiných senzací je příčinou chronických potíží a důvodem opakovaných vyšetření u gynekologa a dermatologa. Problematika nemocí zevních rodidel je specifická a vyžaduje v určitých situacích mezioborový tým, složený z onkogynekologa, dermatologa a histopatologa, který je schopen stanovit správnou mikroskopickou diagnózu. Konečná diagnóza je pak syntézou všech dostupných vyšetření.
Takovou specializovanou multioborovou ambulancí je ambulance gynekologické dermatologie, ve které je zajištěna spolupráce onkogynekologa a onkodematologa se zázemím specializovaného laboratorního a histopatologického vyšetření.
Cílem podrobného vyšetření, zahrnujícího vulvoskopii s aplikací vyšetřovacích roztoků a odběrem CÍLENÝCH BIOPSIÍ je stanovení správné diagnózy se zařazením léze do jedné z pěti skupin nemocí zevních rodidel: dermatóz, přednádorových stavů, nádorů, infekčních nemocí nebo tak zvaných vulvodynií, což je onemocnění způsobené ložiskovým nervovým drážděním.
Svou lokalizací je vulva vystavena možnému chronickému mechanickému, chemickému či biologickému dráždění, které vede ve svých důsledcích k chronickým potížím, značně znepříjemňujících život a vedoucích často i ke konfliktům v partnerském soužití. Příčinou může být celá řada nemocí organických, lokálních i systémových, ale i nemocí psychogenních. Dyskomfort postihuje různě rozsáhlé okrsky zevních rodidel v různé intenzitě, přičemž maximum obtíží bývá obvykle v noci a bývá příčinou nespavosti. Zhoršuje se také teplem, tělesnou námahou, emocemi a požitím alkoholu. Pacientky se většinou neubrání mechanické traumatizaci postižených míst, které způsobuje zarudnutí, zhrubění kůže s hojícími se krustami v místě mikrotraumat a tvorbu bolestivých prasklinek. Dyskomfort je vyvoláván těsně nadprahovým drážděním receptorů uložených v oblasti hranice kůže a podkoží. Práh excitace receptorů je velice individuální a kromě lokálních podmínek v místě stimulace, daných prokrvením, teplotou, tloušťkou kůže, množstvím potu a poševního sekretu, ovlivňuje hodnotu excitačního prahu také věk a emoční stav.
Léčba musí být založena na správné diagnóze. u neložiskových lézí se podle závažnosti nálezu uplatní léčba medikamentózní a to lokální i celková, u stavů přednádorových, nádorových, eventuálně ložiskově ohraničených zánětů, je nutná také léčba chirurgická. Často se v těchto případech postupně vyvíjí psychická nadstavba, která dále komplikuje léčbu. Léčba potíží musí být proto komplexní a dlouhodobá.
Vyšetření pacientek, trpících dyskomfortem zevních rodidel musí být velice pečlivé s podrobnou anamnézou, zaměřenou na zjištění možných vyvolávajících příčin, chybět nesmí ani dotazy na vita sexualis a vyloučení psychosomatických příčin potíží. u pacientek, stěžujících si na vulvární dyskomfort, by měl být prohlédnut kožní povrch i ostatních částí těla k vyloučení dermatologických příčin potíží. Dále je zapotřebí vyloučit přítomnost systémového onemocnění, nemocí jater, ledvin a nemocí endokrinních, zvláště cukrovka. Teprve po vyloučení těchto příčin přistupujeme k vlastnímu vyšetření zevních rodidel, kdy se provádí tak zvaná vulvoskopie, prohlednutí zevních rodidel optickým přístrojem. který dokáže zvětšit prohlíženou oblast až 30 krát. Součástí tohoto vyšetření je aplikace speciálních vyšetřovacích roztoků a také odběr materiálu na kultivační a cytologické vyšetření, případně odběry genovou sondou na průkaz infekce lidským papillomavirem nebo herpes simplex virem.
Prvotním cílem vulvoskopického vyšetření je vyloučení onkologicky významného nálezu, ať již vyššího stupně PŘEDNÁDOROVÉHO STAVU ZEVNÍCH RODIDEL u něhož je progrese v nádor pravděpodobná, nebo diagnostika již ZHOUBNÉHO NÁDORU ZEVNÍCH RODIDEL v jeho časném stádiu, kdy je naděje na úplné vyléčení pacientky vysoká. Vulvoskopie provedená kolposkopickým expertem dokáže velice přesně podle charakteru změn, intenzity a trvání zbělení po aplikaci vyšetřovacích roztoků, ohraničení, lokalizace či přítomnosti patologického cévního vzorce, posoudit závažnost klinického nálezu a přesně určit místo cíleného odběru tkáňového vzorku na histologické vyšetření, které je pro stanovení diagnózy a následnou léčbu rozhodující. Samozřejmě, že důvodem k provedení biopsie jsou všechna hyperpigmentovaná ohraničená ložiska k vyloučení druhého nejčastějšího nádoru zevních rodidel, MELANOMU. Jelikož nádory zevních rodidel často vznikají v terénu chronické dermatózy je vhodné u těchto žen provedení rozšířené vulvoskopie 1x ročně.
Po vyloučení přednádorového stavu nebo nádoru je zapotřebí zbavit ženu chronických potíží, které jsou často úporné a obtěžující.
Velice nepříjemným onemocněním zevních rodidel jsou GENITÁLNÍ BRADAVICE.
V oboru gynekologie provádíme u registrovaných pacientek preventivní prohlídky, které sestávají v prohlídce kůže a sliznic zevního genitálu, vyšetření v gynekologických zrcadlech, při kterém se prohlíží děložní čípek a odebírá se stěr na cytologické vyšetření. Následuje ultrazvukové vyšetření orgánů malé pánve. v případě, že jsou všechna vyšetření v pořádku, další kontrola je za rok.
Pokud jsou diagnostikovány stavy, které nejsou onkologicky podezřelé ale vyžadující častější vyšetření a sledování tzv dispenzarizaci jsou prováděna gynekologická vyšetření v intervalech 3–6 měsíců. Nejčastěji se jedná o nezhoubné nádory svaloviny dělohy tzv myomy nebo cysty vaječníků.
Na základě anamnestických dat, komplexního vyšetření a rozhovoru s klientkou vybíráme vhodnou antikoncepci a zajišťujeme dispenzarizaci.
Provádíme diagnostiku a léčbu akutních gynekologických problémů.
Nabízíme laboratorní diagnostiku zánětlivých gynekologických onemocnění včetně přípravy očkovacích látek.
Provádíme diagnostiku a léčbu sterilních párů se zajištěním případné specializované péče v centru asistované reprodukce.
Zajišťujeme komplexní péči o ženy v klimakteriu a po menopauze.
V rámci prevence zhoubných nádoru střevního traktu zajišťujeme vyšetření tzv. okultního neboli skrytého krvácení.
Nabízíme komplexní prenatální péči o fyziologická těhotenství se zajištěním specializovaných ultrazvukových a laboratorních vyšetření.
Součástí ambulance je operační sálek s možností provádění diagnostických a léčebných zákroků v lokální i celkové anestezii.
Zhoubné nádory zevních rodidel tvoří 5 % gynekologických zhoubných nádorů. Prvotní příznaky se projevují dyskomortem, svěděním, objevuje se ohraničené ložisko ve formě vřídku nebo hrbolku, které může později krvácet a způsobovat bolesti z důvodu připojeného zánětu. Karcinom vulvy je častější u starších žen, ale je na něj nutné myslet i u žen mladších. Každá pacientka po 45 roku věku s diagnostikovanou závažnou cervikální neoplázií nebo karcinomem cervixu, by měla být vyšetřena rozšířenou vulvoskopií s možností odebráním tkáňové BIOPSIE a s možností DERMATOLOGICKÉ KONZULTACE. Tato komplexní diagnostika umožní rozlišení negativních kožních změn od stavů přednádorových a nádorových a vybrání správného léčebného postupu. Léčebné výsledky a prognózu pacientek lze zlepšit záchytem časných stadií nádorových onemocnění, nebo ještě lépe změn přednádorových, což je možné pouze za předpokladu aktivní spolupráce praktických lékařů s gynekology, kteří v případě pochybností odešlou pacientku ke konziliárnímu vyšetření do ambulance gynekologické dermatologie.
Povrch zevních rodidel je tvořen dlaždicovým epitelem, z tohoto důvodu je 80 % zhoubných nádorů tvořeno DLAŽDICOBUNĚČNÝMI KARCINOMY, druhým nejčastějším zhoubným nádorem je MELANOM, který představuje 8% nádorů, následuje BAZALIOM s 5%, PAGETOVA NEMOC s 3 % a raritní ADENOKARCINOM a SARKOM.
Zhoubné nádory zevních rodidel vycházející s vazivového podkoží jsou raritní a nejčastěji je v dospělém věku diagnostikován leiomyosarkom. Jedná se většinou o agresivní nádor s velkou růstovou tendencí, kdy v době diagnozy má nádor více než 5 cm. Histologicky jde většinou o high grade sarkom s více než 10 atypickými mitózami na jedno pole, s výraznými jadernými atypiemi, koagulačními nekrózami a infiltrativním růstovým vzorcem.
Léčba je primárně chirurgická, radikální excize s 2cm ochranným lemem, bez regionální lymfadenektomie ale často s adjuvatní radiační léčbou.
Mezinárodní společnost pro studium nemocí zevních rodidel klasifikuje primární vulvární Pagetovu chorobu jako ne dlaždicobuněčnou intraapiteliální lézi vulvy, která není spojena s jiným karcinomem, která však může být spojena s lokální subepiteliální invazí s možností lymfogenního šíření. Pagetův karcinom je vzácným nádorem epitelu vývodu potních žláz s prorůstáním karcinomových buněk do epidermis a do konečných úseků žlázek.
Klinicky se onemocnění projevuje jako dosti ostře ohraničené většinou erytémové ložisko s povrchovými erozemi nebo s keratózou. Někdy může mít vzhled ekzému, mohou se vyskytovat hnědočerveně zabarvené léze s hyperpigmentovanými nebo depigmentovanými okrsky. Pokročilá stádia nemoci s invazivním růstem nádorových buněk mají vzhled infiltrovaných ložisek s hrbolky. Kožní léze se většinou vyvíjejí dlouhodobě, imitují zánětlivá nebo infekční onemocnění.
Nádor se šíří růstem do okolí, ale i krevní a mízní cestou. Podle histologických kritérií se extramamární Pagetova nemoc dělí na tři typy: intraepiteliální, intraepiteliální s invazí, intraepiteliální s ložiskovým adenokarcinomem ve spodině.
Základní léčbou je radikální chirurgická excise s ochranným dvoucentimetrovým lemem v případech plošně rozsáhlého postižení a tím nemožnosti radikální chirurgické léčby, lze použít léčbu radiační s poměrně dobrými výsledky. Chemoterapie nebývá příliš účinná. Prognóza onemocnění je dobrá pouze v případě záchytu intraepiteliální formy a nevelkého rozsahu, který umožňuje radikální chirurgickou léčbu. Sekundární malignity, zejména urogenitálního a gastrointestinálního traktu, popisované u těchto pacientů až v 50%, významně zhoršují dlouhodobou prognózu nemoci. Vzhledem k těmto faktům a rovněž vysokému riziku recidivy onemocnění je třeba pacienty s touto diagnózou celoživotně dispenzarizovat.
Bazaliom je nejčastějším lidským karcinomem, tvořící tři čtvrtiny karcinomů kůže, se vyskytuje nejčastěji na slunci exponovaných oblastech, v oblasti zevních rodidel je méně častý. Vychází z buněk spodních vrstev anebo ze zevních obalů kořenů vlasových folikulů, je tvořen buňkami podobnými bazální vrstvě epidermis. Výskyt tohoto karcinomu výrazně stoupá s věkem a přestože UV záření je hlavním rizikovým faktorem, přibližně třetinu těchto nádorů nacházíme v místech malého nebo žádného dopadu UV záření.
Nádor se šíří přímo do okolní tkáně a nádorové buňky potřebují ke svému růstu okolní podkoží, což vysvětluje jeho malou tendenci k tvorbě metastáz krevní a lymfatickou cestou. Existují čtyři subtypy tohoto karcinomu, z nichž polovinu tvoří nádory s infiltrativním růstem a s vyšší tendencí k lokálním Nejčastějších místem postižení je ochlupená oblast velkých labií, pigmentace bývá variabilní. Subjektivně většinou nepůsobí obtíže, někdy svědí nebo po traumatu krvácí.
Léčba je většinou chirurgická, lokální excize s ochranným lemem 5-10mm v závislosti na histologickém subtypu nádoru. Pokud nelze chirurgickou léčbu uplatnit, je možno využít s dobrým efektem léčbu radiační.
Jedná se o skupinu nádorů vycházejících ze žlázového epitelu Bartholiniho žlázy, malých vestibulárních žláz, periuretrálních Skeneho žlázek nebo anogenitálních žlázek připomínající mamární žlazový epitel. Lymfogenní šíření u těchto nádorů je poměrně časté, z tohoto důvodu je nutno v rozsahu chirurgické léčby uvažovat i o inguinofemorální lymfadenektomii.
Výskyt tohoto nádoru v České republice 3,6 případů na 100 tisíc žen, což v absolutních číslech znamená, že ročně bylo diagnostikováno 190 nových onemocnění s průměrným vělem 67 let a na toto onemocněním ročně umírá přibližně 95 žen.
Existují dva typy tohoto nádoru. První skupina je častější, objevuje se u starších pacientek s mediánem 65 let a vzniká nejčastěji na podkladě dermatózy zevních rodidel, méně často na podkladě diferencovaného typu přednádorového stavu (Vulvární Intraepiteliální Neoplázie, d –VIN) bez průkazu infekce lidského papilomaviru. Takovéto nádory jsou většinou jednoložiskové lokalizovány v oblasti velkých stydkých pysků v 70–80 %, 10–15 % v oblasti klitorisu a v 10–15 % v oblasti zadní komisury.
Druhá skupina, tvořících asi 15 % případů nádoru, postihuje mladší pacientky s mediánem 50 let. Jedná o nádory způsobené lidským papillomavirem na podkladě vulvární intraepiteliální neoplázie obvyklého typu (usual – VIN, u –VIN). Tento typ nádoru je většinou víceložiskový. u těchto pacientek jsou přítomny rizikové faktory související s vita sexualis a vždy je nutno vyloučit koincidenci s přednádorovým stavem děložního čípku.
Diagnostika a léčba je doménou onkogynekologů. Diagnóza je stanovena na podkladě vulvoskopie, vyšetření zevních rodidel pod zvětšením po aplikaci 5 % kyseliny octové, s odběrem cílené biopsie, dále stanovení HPV DNA pozitivity léze, palpačního a sonografického vyšetření inguinofemorálních lymfatických uzlin.
Hlavní léčebnou metodou je chirurgická léčba, u níž byl v posledních letech zaznamenán ústup od radikality jak v oblasti samotného nádoru tak v oblasti spádových tříselných mízních uzlin. v léčbě karcinomu zevních rodidel se uplatňuje koncept lymfatického mapování s vyšetřením nádoru nejbližší sentinelové uzliny a v případě její negativity odstoupení ododstraňování dalších uzlin, které je spojena s častými komplikcemi.
Prognóza je závislá na stavu lymfatických uzlin, často a to i po mnoha letech dochází k lokálním recidivám při negativních resekčních liniích, případná recidiva v třísle je téměř vždy fatální. Primární radiační léčba přichází v úvahu u velikých infiltrujících nádorů zasahujících na poševní stěny, adjuvantní radiační léčba snižuje riziko recidivy a je indikována u pacientek s pozitivní resekční linií nebo při pozitivitě lymfatických uzlin. v prvním stádiu je pětileté přežití 75 %, ve druhém stadiu 45 %, ve třetím stadiu 25 %, ve čtvrtém stadiu 5 %.
Melanom je druhým nejčastějším nádorem na vulvě s maximem výskytu v 6. a 7. deceniu. Tento nádor s agresivním biologickým chováním s tendencí k tvorbě mnohočetných metastáz i při malém primárním nádoru může vznikat na podkladě pigmentových névů tzv znamének nebo častěji bez souvislostí se znaménkem.
Klinická diagnostika je doménou onkodermatologů s dermatoskopickým vyšetřením a popisem pigmentového vzorce, od kterého vychází rozsah chirurgické intervence. v podstatě platí zásada, že každá pigmentová léze na zevních rodidlech by měla být vyšetřena onkodermatologem, který určí další postup. Biopsie z pigmentových lézí není vhodná. Histologická diagnostika je rozhodující pro stanovení rizikovosti nádoru a léčebný plán. Popis musí obsahovat velice podrobný popis (typ melanomu, tlouštku nádoru dle Breslowa, hloubku invaze dle Clarka, přítomnost ulcerace, neurotropismus, buněčný typ, mitotický index, proliferační index, angionivazi, lymfangioinvazi, satelity, lymfocytární infiltrát a imunohistochemické vyšetření).
éčba je primární chirurgická, nejčastěji radikální excize s 2 cm ochranným lemem s vyšetřením sentinelové lymfatické uzliny a v případě její pozitivity doplnění systematické disekce třísel. v adjuvantní léčbě je podle stádia nemoci indikována biologická léčba interferonem a nově v rámci klinických studií je vyhodnocována účinnost vemurafenibu. v případě metastazujícího melanomu přichází z léčebných možností v úvahu chemoterapie, nově byl registrován v této indikaci vemurafenib a ipilimumab.
Karcinom děložního čípku je celosvětově čtvrtým nejčastějším zhoubným nádorem žen. V ČR je v současnosti incidence tohoto nádoru 15 nových onemocnění na 100 000 žen, což znamená přes 800 nových případů ročně. Hlavním důvodem této stále vysoké incidence v porovnání z vyspělými státy Evropy je malé zapojení žen v preventivním cytologickém screeningu, který je vysoce efektivní a je schopen, na rozdíl od dalších dvou screeningových programů – mamografie a testu na okultní krvácení ve stolici, zachytit již změny přednádorové.
Diagnostika je prováděna onkogynekologem na základě kolposkopické expertízy, klinického vyšetření, expertní sonografie a musí být potvrzena histologicky z odebraného vzorku tkáně. Pro rozhodnutí o způsobu léčby je rozhodující stádium nemoci a obecně platí že častá stádia jsou léčena primárně chirurgicky a pokročilá stádia ozařováním a chemoterapií. Pro rozsah chirurgické léčby je rozhodují velikost nádoru a jeho vztah k okolním strukturám. u počátečních stádií, u nichž se velikosti nádoru pohybuje v milimetrech je dostačující léčbou konizace eventuálně s vyšetřením sentinelové lymfatické uzliny, u větších nádorů je již třeba radikální operace s odstraněním dělohy, jejího závěsného aparátu, části pochvy a všech lymfatických spádových uzlin. Takováto operace již trvá několik hodin a v některých případech musí být doplněna pooperačně ozařováním.
Počáteční stádia nemoci jsou vyléčitelná, s velikostí nádoru, přítomnosti šíření nádorů do okolí a krevním řečištěm do vzdálených míst pravděpodobnost vyléčení výrazně klesá.
Proto jsou důležité preventivní gynekologické prohlídky, které odhalí nemoc většinou ještě v přednádorovém stavu, k jehož vyléčení stačí 5 minutová operace – konizace.
Ročně je v České republice diagnostikováno více než 1500 zhoubných nádorů dělohy.
Karcinom dělohy má v posledních desetiletích vzestupnou tendenci, což je zapříčiněno působením rizikových faktorů. ve většině případů se totiž jedná o nádor hormonálně závislý, v jehož genetickém původu se uplatňuje absolutní či relativní hyperestrogenismus žen. Klíčovou úlohu zde hraje obesita s přechodem androgenů v estrogeny, které se nacházejí v nadbytečné tukové tkáni. Také anovulační cykly s nedostatečnou produkcí ochranných gestagenů staví ženy do vyššího rizika tohoto onemocnění.
Většina karcinomů dělohy he díky svým časným příznakům (krvácení v období postmenopauzy) zachycena v časných stádiích, což zvyšuje pravděpodobnost vyléčení. Léčba nádorů dělohy je primárně chirurgická, kdy dochází k odstranění dělohy a vaječníků. v případech vysokého rizika recidivy onemocnění je chirurgická léčba doplněná pooperační radioterapií.
Léčebné výsledky nádorů dělohy jsou díky včasnému záchytu dobré.
Výskyt zhoubných nádorů vaječníku má stále vzrůstající tendenci, ročně v ČR přibude 1200 nových případů tohoto onemocnění.
Nádor vaječníků je úzce spjat s procesem ovulace, kde opakovaná mikrotraumata, expozice folikulární tekutinou a inklusivní cysty zvyšují riziko vzniku nádorů vaječníků. Je proto logické, že potlačení ovulace, ať už kojením nebo užíváním hormonální antikoncepce působí jako ochranný faktor. 5leté užívání hormonální antikoncepce snižuje riziko vzniku nádorů vaječníků až o 50 %. Zhruba v 10–15 % případů se jedná o dědičné onemocnění, kdy pacientky s pozitivní rodinnou anamnézou by měly podléhat přísné dispenzarizaci (sledování) a v případě suspektního (podezřelého) nálezu na vaječnících by měla být zvažována profylaktická oophorectomie.
Díky pozdním příznakům onemocnění a nedostatku vhodných vyšetřovacích metod je většina nádorů vaječníků zachycena až v pozdních stádiích onemocnění, což již samo o sobě snižuje možnost trvalého vyléčení. Při suspekci nebo jasném nálezu svědčícím pro nádor vaječníků je vhodné, aby pacientka byla odeslána k léčbě do onkogynekologické ambulance.
Léčba nádorů dělohy je primárně chirurgická, po této chirurgické léčbě následuje systémová kombinovaná chemoterapie.
Mohlo by vás zajímat
Najdete zde veškeré informace týkající se vyšetření, typů onemocnění nebo vysvětlení odborných termínů z výsledků vyšetření.
Diagnostické a léčebné metody
Diagnostika ani léčba není bolestivá, nemusíte z ní mít obavy.
Podrobné popisy všech vyšetření a zákroků.
Nejčastější otázky
Najdete zde veškeré informace týkající se vyšetření, typů onemocnění nebo vysvětlení odborných termínů z výsledků vyšetření.
Screening je definován jako plošně prováděné vyšetření zaměřené v onkologii na diagnostiku přednárových subklinických změn nebo časných stádií nádorů. Screeningové vyšetření musí splňovat určitá kritéria. Musí se jednat o závažné poměrně časté onemocnění, musí existovat jednoduchý cenově přijatelný a reprodukovatelný test a v případě potvrzení nálezu musí být jednoduchá léčebná metoda.
V současnosti existují v onkologii tři screeningové programy, mamografie v prevenci nádoru prsu, test okultního krvácení v prevenci nádorů střev a cytologické vyšetření v prevenci rakoviny děložního čípku.
Na začátku roku 2008 zahájilo Ministerstvo zdravotnictví ČR celorepublikový screeningový program zaměřený na včasný záchyt karcinomu děložního čípku. Pravidelné preventivní prohlídky jsou pro ženy nejdostupnější ochranou před onemocněním zhoubnými nádory. Hlavním záměrem ministerstva je nabídnout ženám kvalifikovaná preventivní vyšetření děložního čípku v akreditovaných laboratořích splňujících kritéria moderní diagnostiky.
Cytologický screening dokáže významně snížit počet případů rakoviny děložního čípku, efektivita tohoto programu závisí na počtu žen docházejících na roční preventivní prohlídky.

Onkologická cytologie je hlavní screeningovou vyšetřovací metodou, která mikroskopicky hodnotí změny jader buněk děložního čípku získaných odběrem z povrchu čípku špátlí a z hrdla děložního kartáčkem. Abnormalita cytologického vyšetření je nejčastějším důvodem odeslání pacientky ke kolposkopické expertíze. Je na ošetřujícím gynekologovi, zdali provádí další diagnostiku sám nebo využije konziliárních služeb specialisty. Z vlastní dlouholeté praxe vím, že i pod nezávažnými cytologickými nálezy ASCUS, AGC-NOS se mohou skrývat závažnější změny i změny nádorové. Senzitivita cytologie čili pravděpodobnost, že změna bude zachycena je při jednom vyšetření 60–70 %.
CYTOLOGICKÉ VYŠETŘENÍ

Základním cytologickým vyšetřením je konvenční cytologie s nátěrem buněk na podložní sklo, je možné provést cytologické vyšetření v tekutém médiu, při kterém je odebraný materiál přenesen do speciální lahvičky s tekutinou a je zpracováván v laboratoři centrifugací, je zbaven příměsí krve a buněčné drti a nanesen na podložní sklíčko v jedné tenké vrstvě. Hlavní výhodou této metody je možnost provedení dodatečných vyšetření k identifikaci virových DNA, eventuálně buněčných markerů důležitých při obraně proti rakovině.
LSIL
zvětšeno 400 x

HSIL
těžká dysplázie
zvětšeno 400 x

SPINOCELULÁRNÍ KARCINOM
zvětšeno 1000 x

Onkologická cytologie je vysoce specifická, což znamená že diagnostikované buněčné změny skutečně odpovídají přednádorovým nebo nádorovým změnám, je však málo senzitivní kdy 15 až 40 % přednádorových změn může při jednorázovém odběru uniknout. Senzitivita se zvyšuje periodickým opakováním odběru, adekvátním odběrem obsahujícím jak dlaždicové buňky z povrchu čípku, tak i žlázové buňky z hrdla děložního.
Zhruba 80 % přednádorových změn vychází z dlaždicových buněk po vrchu čípku, 20 % ze žlázek děložního hrdla u nichž je klinická i mikroskopická diagnostika obtížnější.
Kolposkopickou expertízu provádějí gynekologové specialisté s funkční licencí kolposkopické expertízy.
Kolposkopická expertíza je nebolestivé vyšetření děložního čípku optickým vyšetřovacím přístrojem s aplikací speciálních vyšetřovacích roztoků s použitím světelných filtrů se stanovením klinické diagnózy většinou spojené s cílenými odběry tkáňových vzorků. Celé toto vyšetření trvá 10 minut, není bolestivé a je dobře snášeno.

Kolposkopická expertíza je důležitým článkem v diagnosticko terapeutickém algoritmu přednádorových stavů. Při popisu nálezu je používaná mezinárodní klasifikace popisující celkovou hodnotitelnost, eventuálně limitace vyšetření. po aplikaci 5% kyseliny octové a Lugolova roztoku rozlišuje normální a abnormální nálezy s jejich dalším členěním na přednádorové stavy nízkého stupně, vysokého stupně a změny nadorové. Při vyšetření se hodnotí lokalizace a velikost léze, charakter, intenzita a délka přetrvávání aceto pozitivity, které jsou výrazem závažnosti léze. Dalším hodnotícím kritériem je cévní vzorec, který může být fyziologický nebo patologický, s nálezem zvláštních abnormálních vzorců, jejichž míra nepravidelnosti odlišuje jednotlivé stupně přednádorových stavů.
ABNORMÁLNÍ NÁLEZY
Rio de Janeiro 2011


Konečná diagnóza je stanovena na základě syntézy kolposkopického vyšetření, cytologie, biopsie a HPV DNA testu a v doporučení jsou zohledněny kromě závažnosti přednádorového stavu také přítomnost buněčných markerů a další okolnosti jako věk ženy a její koncepční plány.



Při vzniku přednádorového stavu a zhoubného nádoru děložního čípku hraje klíčovou úlohu infekce lidským papilomavirem (HPV), která se přenáší převážně pohlavním stykem.
V dnešní době známe více než 140 typů, z toho 40 genotypů infikuje anogenitální oblast. Podle genových sekvencí DNA, které jsou odpovědné za onkogenní potenciál - tedy pravděpodobnost vývoje změn přednádorových ve zhoubný nádor, byly rozlišeny typy nízce, středně a vysoce rizikové.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 lze nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
LIDSKÝ PAPILOMAVIRUS

Patogenní HPV viry si v průběhu dlouhého období vzájemných interakcí vyvinuly řadu způsobů, jak uniknout imunitnímu dozoru. Virový patogen je schopen velmi efektivně manipulovat s obrannými mechanismy člověka a vnášet do obranných struktur dezinformace, které využívá pro svou replikaci a šíření. HPV je necytopatický virus, který nezpůsobuje virémii, replikuje se skrytě a infekce HPV nevede k intenzivní zánětlivé obranné reakci organismu, která je běžná u jiných virových infekcí. Původní představa, že v polovině případů je HPV infekce eliminována efektivním obranným zánětem do půl roku a v 90 % případů je eliminována do dvou let byla nesprávná a byla způsobena nedostatečně citlivými metodami detekce HPV. Obranné zánětlivé reakce nezajistí úplnou eliminaci HPV, která přetrvává v organismu v latentní podobě a v případě jakéhokoli oslabení imunity dojde k reaktivaci HPV infekce. Latentní HPV infekce a únik obraným mechanismům infikovaného jedince je příčinou možného rozvoje nádorového onemocnění. Pozdní důsledky latentní HPV infekce zesilují vaginální dysbioza a jiné STD. V časné obraně proti HPV infikovaným buňkám představují cytotoxické mechanismy zprostředkované NK buňkami, které jsou společně s Th1 lymfocyty zdrojem INF gama, který patří mezi nejkomplexnější regulátory imunitní odpovědi.
PREVALENCE HPV

Přítomnost HPV infekce je důležitým, ale ne zcela dostačující ke vzniku přednádorového stavu. za normálních okolností dokáží slizniční imunitní mechanismy tuto infekci kontrolovat a postižené buňky likvidovat. Sexuální styk je nejběžnějším způsobem přenosu genitálních typů papilomavirů, nepohlavní přenos však není vyloučen. Nosičství je nejvyšší mezi 20 -25 rokem a je úměrné počtu sexuálních partnerů. Mezi hlavní rizikové faktory HPV infekce a tedy i vzniku přednádorových změn sliznice čípku patří rizikové sexuální chování, imunosuprese, kouření, dlouhodobé užívání hormonální antikoncepce a deficit antioxidantů ve stravě.
INTERAKCE VIRU S HOSTITELSKOU BUŇKOU

PRŮBĚH HPV INFEKCE

VIDEA
-
INFEKCE HPV
Lidský papilomavirus proniká drobnými mikrotraumaty sliznice děložního čípku do bazálních vrstev buněk. Tam proniká přes buněčnou membránu do buňky, svléká svůj bílkovinný obal a vstupuje do jádra buňky, kde dochází k primární replikaci viru a množení virového genomu. -
MNOŽENÍ HPV
K další virové replikaci dochází při epiteliální diferenciaci – postupném přechodu buněk bazálních k intermediárním a k buňkám povrchovým. Zmnožený virový genom opět obléká svůj bílkovinný obal a uvolňuje se z infikovaných buněk sliznice děložního čípku. Takového postižené buňky jsou poté diagnostikovány v cytologických stěrech jako buňky dysplastické čili přednádorové. -
IMUNITNÍ REAKCE
Virová infekce vyvolává v organismu imunitní reakce, které jsou primárně na buněčné úrovni, kdy jsou infikované buňky rozpoznány a začíná proces jejich ničení. Jak tento souboj dopadne závisí na rizikovosti genotypu viru na straně útočníka a na kvalitě imunitních mechanismů na straně napadeného organismu. Původní názory, že se virové infekce organismus ve velké většině zbaví byla v posledních letech revidována. -
VZNIK NÁDORU
V případě nepříznivého vývoje dochází k integraci virové DNA do chromozomu hostitelské buňky, maligní konverzi se vznikem již nádorových buněk, porušením bazální slizniční membrány s prorůstáním do podkoží a možným šířením nádoru.
PRŮBĚH HPV INFEKCE

PROJEVY HPV INFEKCE

Papilomavirová infekce a jí odpovídající přednádorový stav nízkého stupně může sám bez léčebného zásahu vymizet, může přetrvávat v nezměněné podobě, nebo se může vyvíjet v přednádorový stav vyšších stupňů. Zhruba třetina přednádorových stavů lehkého stupně vymizí, čtvtina přechází ve vyšší stupně, zbytek zůstává bez změn. Z vyvíjejících přednádorových změn se v l0% vyvine přednádorový stav nejvyššího stupně a v 1% případů vznikne zhoubný nádor. Doba nutná ke vzniku zhoubného nádoru je průměrně 6-8 let, což je při dostupných diagnostických metodách doba dostatečná k zachycení změn přednádorových.
Cílená biopsie je odběr drobného milimetrového vzorečku tkáně speciálními klíšťkami při kolposkopické expertíze.
Kolposkopický expert dokáže stanovit závažnost léze se značnou přesností, dokáže vybrat místa největšího postižení, ze kterých provede cílený odběr tkáně na histologické vyšetření.
Biopsie nevyžaduje žádnou zvláštní přípravu, anestesii, je většinou nebolestivá a pacientky ji velice dobře snášejí.
INSTRUMENTÁRIUM PŘI KOLPOSKOPICKÉ EXPERTÍZE

Po odběru se může objevit slabé špinění a je doporučena 3 denní sexuální abstinence.
Biopsie je vyhodnocena v naší histopatologické laboratoři a výsledky jsou známy většinou do týdne.
Diagnostika nových molekulárních markerů přednádorových stavů děložního čípku umožňuje detekovat na straně agresora rizikové genotypy lidských papillomavirů nebo u napadeného jedince detekovat funkčnost ochranných genů nebo přítomnost onkogenů spojených s procesem pokračování změn přednádorových k nádoru.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 je nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
Od 1. 1. 2021 může být ženám od 35. do 45. roku věku, v rámci gynekologického prevetivního ročního vyšetření, odebrán ze sliznice děložního čípku vzorek na průkaz rizikových genotypů HPV. Ženám této věkové kategorie je tento odběr hrazen ze zdravotního pojištění.
Druhou skupinou nových diagnostických metod je detekce buněčných markerů na straně napadeného jedince, které jsou spojeny s procesem vývoje přednádorových změn ve zhoubný nádor.
Protein KI 67 je bílkovina, která je exprimována u přednádorových stavů jako odraz zvýšeného buněčného dělení a má význam v odlišení přednádorových změn od změn reaktivních a reparačních.
Protein p53 a pRB jsou bílkoviny jejichž chybění nepřímo prokazuje zvýšený výskyt virových onkoproteinů E6 a E7 a u přednádorových stavů vyššího stupně svědčí pro vyšší pravděpodobnost přechodu v nádor.
Protein p16 je tumor supresorový inhibitor kináz, který lze ve zvýšené míře prokázat při deregulované produkci virového proteinu E7. Je přítomen ve většině případů přednádorových stavů vyššího stupně a jen u malé části přednádorových změn lehkého stupně. V případě pozitivity u přednádorových změn lehkého stupně to znamená větší pravděpodobnost přechodu do přednádorových stavů vyššího stupně.
K průkazu účinnosti nádorové brzdy, respektive zablokování tumor supresorových genů MAL, CADM 1 a miR124-2 stanovením úrovně metylace regulačních oblastí těchto genů slouží PreCursor – M kit. Bylo prokázáno, že tyto ochranné geny brání rozvoji rakovinového bujení. V případě, že dojde k jejich zablokování je antionkogenní ochranná funkce potlačena a je možné predikovat reálné riziko rozvoje rakoviny děložního čípku.
V případě přednádorových stavů vyšších stupňů, v situacích, kdy je nepravděpodobné, že může dojít k vymizení přednádorového stavu nebo při diagnostických rozpacích, kdy se přednádorový stav schovává do kanálu děložního hrdla je doporučena chirurgická léčba, která spočívá ve vytnutí konusu děložního čípku, jehož velikost a tvar závisí na velikosti a lokalizaci přednádorového stavu.
Proto se tato operace nazývá konizace. Rozhodnutí o této operaci by měl provést kolposkopický expert.
Tato operace trvá v průměru 5 minut a lze jí provést ambulantně v celkové nebo lokální anestézii. Celková anestezie spočívá v nitrožilním podání šetrného anestetika lékařem anesteziologem, po kterém za pár vteřin usínáte a za pár minut po operaci se probouzíte.
Po kontrole lékařem na dospávacím pokoji můžete v doprovodu odejít. Při lokální anestezii se vpichem anestetika do děložního čípku znecitlivuje místo operačního výkonu, pacientka zůstává při vědomí ale operaci nevnímá bolestivě. Výběr způsobu anestezie závisí na klinickém nálezu a preferenci pacientky.
Při konizaci se používají různě tvarované elektrokoagulační kličky, které řežou tkáň a zároveň staví krvácení a mají výhodu lepší kontroly operačního krvácení. po operaci probíhá 4-6 týdnů hojení ranné plochy, které je provázené slabším krvácením z rodidel a po celou dobu hojení až do následné kontroly je nutno dodržovat určitá omezení, která jsou zaměřena na snížení pravděpodobnosti infekce a krvácení. Žena může vykonávat běžnou činnost, pokud nemá fyzicky náročnou práci může chodit do práce, v opačném případě je vhodné vystavení krátkodobé pracovní neschopnosti. Během hojení by žena neměla mít pohlavní styk, koupat se ve vaně či bazénu, neměla by zvedat těžká břemena, jezdit na kole a vynechat veškeré sportovní aktivity.
Jako každá operace má i konizace své možné komplikace, které jsou však málo časté a většinou se jedná silnější krvácení, které je nutno ošetřit opětovně koagulací nebo naložením stehu na krvácející místo.
Za 2-3 týdny po operaci je provedeno kontrolní pooperační vyšetření a konzultace definitivních mikroskopických výsledků, které většinou znamenají vyléčení ženy. Kontrolní odběr na cytologické vyšetření by neměl být proveden dříve než za 4-6 měsíců neboť může být zkreslen procesem hojení na buněčné úrovni.
Metoda, která navozením imunitní odpovědi ve velké míře chrání před infekcí rizikových genotypů lidských papilomavirů – HPV (human papilomavirus), které hrají rozhodující úlohu při vzniku závažným přednádorových stavů a rakoviny děložního čípku.
Nejedná se o léčebnou vakcínu, která by eliminovala již probíhající virovou infekci, ale o vakcínu preventivní, která snižuje riziko infekce rizikovými genotypy.
ÚČINNOST VAKCÍNY

HUMORÁLNÍ IMUNITA
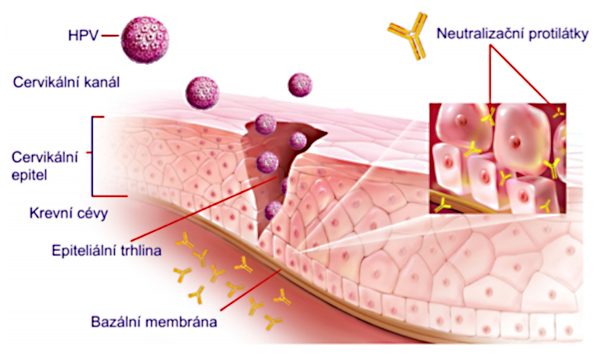
Nejúčinější je vakcína u žen, které ještě neměly pohlavní styk a které se tedy nemohly za svého života s HPV setkat a dosahuje až 90 %.
Předpokládá se, že účinnost vakcín je dlouhodobá.
V současnosti jsou na trhu dostupné 3 vakcíny.
CERVARIX bivalentní vakcína obsahující částice chránící organismus proti dvěma nejrizikovějším genotypům 16 a 18 a zkříženou rezistencí také dalším rizikovým genotypům, které mohou rakovinu děložního čípku způsobovat.
SILGARD quadrivalentní vakcína chránící organismus proti dvěma nejrizikovějším genotypům 16 a 18 a další dvě složky snižující riziko vzniku genitálních bradavic – kondylomat.
SLOŽENÍ VAKCÍN
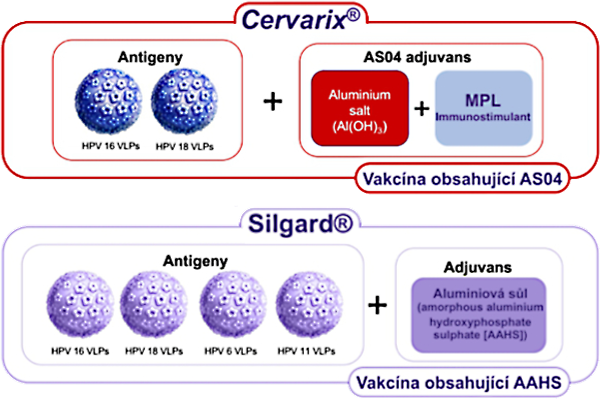
GARDASIL 9 nanovalentní vakcína chrání organismus proti dvěma nejrizikovějším genotypům 16 a 18 a dalším 7 rizikovým genotypům.
První dvě vakcíny jsou hrazeny ze zdravotního pojištění dívkám v roce v němž dovršily 13 let.
Aplikace se provádí ve 3 dávkách v intervalech 1–2(3)–6 měsíců bezbolestným vpichem drobné jehličky, většinou do ramene.
Nežádoucí účinky, většinou lokální, jsou výjimečné.
Screening je definován jako plošně prováděné vyšetření zaměřené v onkologii na diagnostiku přednárových subklinických změn nebo časných stádií nádorů. Screeningové vyšetření musí splňovat určitá kritéria. Musí se jednat o závažné poměrně časté onemocnění, musí existovat jednoduchý cenově přijatelný a reprodukovatelný test a v případě potvrzení nálezu musí být jednoduchá léčebná metoda.
V současnosti existují v onkologii tři screeningové programy, mamografie v prevenci nádoru prsu, test okultního krvácení v prevenci nádorů střev a cytologické vyšetření v prevenci rakoviny děložního čípku.
Na začátku roku 2008 zahájilo Ministerstvo zdravotnictví ČR celorepublikový screeningový program zaměřený na včasný záchyt karcinomu děložního čípku. Pravidelné preventivní prohlídky jsou pro ženy nejdostupnější ochranou před onemocněním zhoubnými nádory. Hlavním záměrem ministerstva je nabídnout ženám kvalifikovaná preventivní vyšetření děložního čípku v akreditovaných laboratořích splňujících kritéria moderní diagnostiky.
Cytologický screening dokáže významně snížit počet případů rakoviny děložního čípku, efektivita tohoto programu závisí na počtu žen docházejících na roční preventivní prohlídky.

Onkologická cytologie je hlavní screeningovou vyšetřovací metodou, která mikroskopicky hodnotí změny jader buněk děložního čípku získaných odběrem z povrchu čípku špátlí a z hrdla děložního kartáčkem. Abnormalita cytologického vyšetření je nejčastějším důvodem odeslání pacientky ke kolposkopické expertíze. Je na ošetřujícím gynekologovi, zdali provádí další diagnostiku sám nebo využije konziliárních služeb specialisty. Z vlastní dlouholeté praxe vím, že i pod nezávažnými cytologickými nálezy ASCUS, AGC-NOS se mohou skrývat závažnější změny i změny nádorové. Senzitivita cytologie čili pravděpodobnost, že změna bude zachycena je při jednom vyšetření 60–70 %.
CYTOLOGICKÉ VYŠETŘENÍ

Základním cytologickým vyšetřením je konvenční cytologie s nátěrem buněk na podložní sklo, je možné provést cytologické vyšetření v tekutém médiu, při kterém je odebraný materiál přenesen do speciální lahvičky s tekutinou a je zpracováván v laboratoři centrifugací, je zbaven příměsí krve a buněčné drti a nanesen na podložní sklíčko v jedné tenké vrstvě. Hlavní výhodou této metody je možnost provedení dodatečných vyšetření k identifikaci virových DNA, eventuálně buněčných markerů důležitých při obraně proti rakovině.
LSIL
zvětšeno 400 x

HSIL
těžká dysplázie
zvětšeno 400 x

SPINOCELULÁRNÍ KARCINOM
zvětšeno 1000 x

Onkologická cytologie je vysoce specifická, což znamená že diagnostikované buněčné změny skutečně odpovídají přednádorovým nebo nádorovým změnám, je však málo senzitivní kdy 15 až 40 % přednádorových změn může při jednorázovém odběru uniknout. Senzitivita se zvyšuje periodickým opakováním odběru, adekvátním odběrem obsahujícím jak dlaždicové buňky z povrchu čípku, tak i žlázové buňky z hrdla děložního.
Zhruba 80 % přednádorových změn vychází z dlaždicových buněk po vrchu čípku, 20 % ze žlázek děložního hrdla u nichž je klinická i mikroskopická diagnostika obtížnější.
Kolposkopickou expertízu provádějí gynekologové specialisté s funkční licencí kolposkopické expertízy.
Kolposkopická expertíza je nebolestivé vyšetření děložního čípku optickým vyšetřovacím přístrojem s aplikací speciálních vyšetřovacích roztoků s použitím světelných filtrů se stanovením klinické diagnózy většinou spojené s cílenými odběry tkáňových vzorků. Celé toto vyšetření trvá 10 minut, není bolestivé a je dobře snášeno.

Kolposkopická expertíza je důležitým článkem v diagnosticko terapeutickém algoritmu přednádorových stavů. Při popisu nálezu je používaná mezinárodní klasifikace popisující celkovou hodnotitelnost, eventuálně limitace vyšetření. po aplikaci 5% kyseliny octové a Lugolova roztoku rozlišuje normální a abnormální nálezy s jejich dalším členěním na přednádorové stavy nízkého stupně, vysokého stupně a změny nadorové. Při vyšetření se hodnotí lokalizace a velikost léze, charakter, intenzita a délka přetrvávání aceto pozitivity, které jsou výrazem závažnosti léze. Dalším hodnotícím kritériem je cévní vzorec, který může být fyziologický nebo patologický, s nálezem zvláštních abnormálních vzorců, jejichž míra nepravidelnosti odlišuje jednotlivé stupně přednádorových stavů.
ABNORMÁLNÍ NÁLEZY
Rio de Janeiro 2011


Konečná diagnóza je stanovena na základě syntézy kolposkopického vyšetření, cytologie, biopsie a HPV DNA testu a v doporučení jsou zohledněny kromě závažnosti přednádorového stavu také přítomnost buněčných markerů a další okolnosti jako věk ženy a její koncepční plány.



Při vzniku přednádorového stavu a zhoubného nádoru děložního čípku hraje klíčovou úlohu infekce lidským papilomavirem (HPV), která se přenáší převážně pohlavním stykem.
V dnešní době známe více než 140 typů, z toho 40 genotypů infikuje anogenitální oblast. Podle genových sekvencí DNA, které jsou odpovědné za onkogenní potenciál - tedy pravděpodobnost vývoje změn přednádorových ve zhoubný nádor, byly rozlišeny typy nízce, středně a vysoce rizikové.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 lze nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
LIDSKÝ PAPILOMAVIRUS

Patogenní HPV viry si v průběhu dlouhého období vzájemných interakcí vyvinuly řadu způsobů, jak uniknout imunitnímu dozoru. Virový patogen je schopen velmi efektivně manipulovat s obrannými mechanismy člověka a vnášet do obranných struktur dezinformace, které využívá pro svou replikaci a šíření. HPV je necytopatický virus, který nezpůsobuje virémii, replikuje se skrytě a infekce HPV nevede k intenzivní zánětlivé obranné reakci organismu, která je běžná u jiných virových infekcí. Původní představa, že v polovině případů je HPV infekce eliminována efektivním obranným zánětem do půl roku a v 90 % případů je eliminována do dvou let byla nesprávná a byla způsobena nedostatečně citlivými metodami detekce HPV. Obranné zánětlivé reakce nezajistí úplnou eliminaci HPV, která přetrvává v organismu v latentní podobě a v případě jakéhokoli oslabení imunity dojde k reaktivaci HPV infekce. Latentní HPV infekce a únik obraným mechanismům infikovaného jedince je příčinou možného rozvoje nádorového onemocnění. Pozdní důsledky latentní HPV infekce zesilují vaginální dysbioza a jiné STD. V časné obraně proti HPV infikovaným buňkám představují cytotoxické mechanismy zprostředkované NK buňkami, které jsou společně s Th1 lymfocyty zdrojem INF gama, který patří mezi nejkomplexnější regulátory imunitní odpovědi.
PREVALENCE HPV

Přítomnost HPV infekce je důležitým, ale ne zcela dostačující ke vzniku přednádorového stavu. za normálních okolností dokáží slizniční imunitní mechanismy tuto infekci kontrolovat a postižené buňky likvidovat. Sexuální styk je nejběžnějším způsobem přenosu genitálních typů papilomavirů, nepohlavní přenos však není vyloučen. Nosičství je nejvyšší mezi 20 -25 rokem a je úměrné počtu sexuálních partnerů. Mezi hlavní rizikové faktory HPV infekce a tedy i vzniku přednádorových změn sliznice čípku patří rizikové sexuální chování, imunosuprese, kouření, dlouhodobé užívání hormonální antikoncepce a deficit antioxidantů ve stravě.
INTERAKCE VIRU S HOSTITELSKOU BUŇKOU

PRŮBĚH HPV INFEKCE

VIDEA
-
INFEKCE HPV
Lidský papilomavirus proniká drobnými mikrotraumaty sliznice děložního čípku do bazálních vrstev buněk. Tam proniká přes buněčnou membránu do buňky, svléká svůj bílkovinný obal a vstupuje do jádra buňky, kde dochází k primární replikaci viru a množení virového genomu. -
MNOŽENÍ HPV
K další virové replikaci dochází při epiteliální diferenciaci – postupném přechodu buněk bazálních k intermediárním a k buňkám povrchovým. Zmnožený virový genom opět obléká svůj bílkovinný obal a uvolňuje se z infikovaných buněk sliznice děložního čípku. Takového postižené buňky jsou poté diagnostikovány v cytologických stěrech jako buňky dysplastické čili přednádorové. -
IMUNITNÍ REAKCE
Virová infekce vyvolává v organismu imunitní reakce, které jsou primárně na buněčné úrovni, kdy jsou infikované buňky rozpoznány a začíná proces jejich ničení. Jak tento souboj dopadne závisí na rizikovosti genotypu viru na straně útočníka a na kvalitě imunitních mechanismů na straně napadeného organismu. Původní názory, že se virové infekce organismus ve velké většině zbaví byla v posledních letech revidována. -
VZNIK NÁDORU
V případě nepříznivého vývoje dochází k integraci virové DNA do chromozomu hostitelské buňky, maligní konverzi se vznikem již nádorových buněk, porušením bazální slizniční membrány s prorůstáním do podkoží a možným šířením nádoru.
PRŮBĚH HPV INFEKCE

PROJEVY HPV INFEKCE

Papilomavirová infekce a jí odpovídající přednádorový stav nízkého stupně může sám bez léčebného zásahu vymizet, může přetrvávat v nezměněné podobě, nebo se může vyvíjet v přednádorový stav vyšších stupňů. Zhruba třetina přednádorových stavů lehkého stupně vymizí, čtvtina přechází ve vyšší stupně, zbytek zůstává bez změn. Z vyvíjejících přednádorových změn se v l0% vyvine přednádorový stav nejvyššího stupně a v 1% případů vznikne zhoubný nádor. Doba nutná ke vzniku zhoubného nádoru je průměrně 6-8 let, což je při dostupných diagnostických metodách doba dostatečná k zachycení změn přednádorových.
Cílená biopsie je odběr drobného milimetrového vzorečku tkáně speciálními klíšťkami při kolposkopické expertíze.
Kolposkopický expert dokáže stanovit závažnost léze se značnou přesností, dokáže vybrat místa největšího postižení, ze kterých provede cílený odběr tkáně na histologické vyšetření.
Biopsie nevyžaduje žádnou zvláštní přípravu, anestesii, je většinou nebolestivá a pacientky ji velice dobře snášejí.
INSTRUMENTÁRIUM PŘI KOLPOSKOPICKÉ EXPERTÍZE

Po odběru se může objevit slabé špinění a je doporučena 3 denní sexuální abstinence.
Biopsie je vyhodnocena v naší histopatologické laboratoři a výsledky jsou známy většinou do týdne.
Diagnostika nových molekulárních markerů přednádorových stavů děložního čípku umožňuje detekovat na straně agresora rizikové genotypy lidských papillomavirů nebo u napadeného jedince detekovat funkčnost ochranných genů nebo přítomnost onkogenů spojených s procesem pokračování změn přednádorových k nádoru.
Detekce DNA HPV je v současnosti nejlépe prozkoumaným a používaným biomarkerem. Kromě nejrozšířenějšího testu Hybride capture systém 2 je nově možno použít COBAS test HPV, který je schopen detekovat 14 vysoce rizikových genotypů HPV a zvlášť detekovat 2 nejrizikovější typy 16 a 18, které jsou odpovědny za 70 % všech případů rakoviny děložního čípku.
Od 1. 1. 2021 může být ženám od 35. do 45. roku věku, v rámci gynekologického prevetivního ročního vyšetření, odebrán ze sliznice děložního čípku vzorek na průkaz rizikových genotypů HPV. Ženám této věkové kategorie je tento odběr hrazen ze zdravotního pojištění.
Druhou skupinou nových diagnostických metod je detekce buněčných markerů na straně napadeného jedince, které jsou spojeny s procesem vývoje přednádorových změn ve zhoubný nádor.
Protein KI 67 je bílkovina, která je exprimována u přednádorových stavů jako odraz zvýšeného buněčného dělení a má význam v odlišení přednádorových změn od změn reaktivních a reparačních.
Protein p53 a pRB jsou bílkoviny jejichž chybění nepřímo prokazuje zvýšený výskyt virových onkoproteinů E6 a E7 a u přednádorových stavů vyššího stupně svědčí pro vyšší pravděpodobnost přechodu v nádor.
Protein p16 je tumor supresorový inhibitor kináz, který lze ve zvýšené míře prokázat při deregulované produkci virového proteinu E7. Je přítomen ve většině případů přednádorových stavů vyššího stupně a jen u malé části přednádorových změn lehkého stupně. V případě pozitivity u přednádorových změn lehkého stupně to znamená větší pravděpodobnost přechodu do přednádorových stavů vyššího stupně.
K průkazu účinnosti nádorové brzdy, respektive zablokování tumor supresorových genů MAL, CADM 1 a miR124-2 stanovením úrovně metylace regulačních oblastí těchto genů slouží PreCursor – M kit. Bylo prokázáno, že tyto ochranné geny brání rozvoji rakovinového bujení. V případě, že dojde k jejich zablokování je antionkogenní ochranná funkce potlačena a je možné predikovat reálné riziko rozvoje rakoviny děložního čípku.
V případě přednádorových stavů vyšších stupňů, v situacích, kdy je nepravděpodobné, že může dojít k vymizení přednádorového stavu nebo při diagnostických rozpacích, kdy se přednádorový stav schovává do kanálu děložního hrdla je doporučena chirurgická léčba, která spočívá ve vytnutí konusu děložního čípku, jehož velikost a tvar závisí na velikosti a lokalizaci přednádorového stavu.
Proto se tato operace nazývá konizace. Rozhodnutí o této operaci by měl provést kolposkopický expert.
Tato operace trvá v průměru 5 minut a lze jí provést ambulantně v celkové nebo lokální anestézii. Celková anestezie spočívá v nitrožilním podání šetrného anestetika lékařem anesteziologem, po kterém za pár vteřin usínáte a za pár minut po operaci se probouzíte.
Po kontrole lékařem na dospávacím pokoji můžete v doprovodu odejít. Při lokální anestezii se vpichem anestetika do děložního čípku znecitlivuje místo operačního výkonu, pacientka zůstává při vědomí ale operaci nevnímá bolestivě. Výběr způsobu anestezie závisí na klinickém nálezu a preferenci pacientky.
Při konizaci se používají různě tvarované elektrokoagulační kličky, které řežou tkáň a zároveň staví krvácení a mají výhodu lepší kontroly operačního krvácení. po operaci probíhá 4-6 týdnů hojení ranné plochy, které je provázené slabším krvácením z rodidel a po celou dobu hojení až do následné kontroly je nutno dodržovat určitá omezení, která jsou zaměřena na snížení pravděpodobnosti infekce a krvácení. Žena může vykonávat běžnou činnost, pokud nemá fyzicky náročnou práci může chodit do práce, v opačném případě je vhodné vystavení krátkodobé pracovní neschopnosti. Během hojení by žena neměla mít pohlavní styk, koupat se ve vaně či bazénu, neměla by zvedat těžká břemena, jezdit na kole a vynechat veškeré sportovní aktivity.
Jako každá operace má i konizace své možné komplikace, které jsou však málo časté a většinou se jedná silnější krvácení, které je nutno ošetřit opětovně koagulací nebo naložením stehu na krvácející místo.
Za 2-3 týdny po operaci je provedeno kontrolní pooperační vyšetření a konzultace definitivních mikroskopických výsledků, které většinou znamenají vyléčení ženy. Kontrolní odběr na cytologické vyšetření by neměl být proveden dříve než za 4-6 měsíců neboť může být zkreslen procesem hojení na buněčné úrovni.
Metoda, která navozením imunitní odpovědi ve velké míře chrání před infekcí rizikových genotypů lidských papilomavirů – HPV (human papilomavirus), které hrají rozhodující úlohu při vzniku závažným přednádorových stavů a rakoviny děložního čípku.
Nejedná se o léčebnou vakcínu, která by eliminovala již probíhající virovou infekci, ale o vakcínu preventivní, která snižuje riziko infekce rizikovými genotypy.
ÚČINNOST VAKCÍNY

HUMORÁLNÍ IMUNITA

Nejúčinější je vakcína u žen, které ještě neměly pohlavní styk a které se tedy nemohly za svého života s HPV setkat a dosahuje až 90 %.
Předpokládá se, že účinnost vakcín je dlouhodobá.
V současnosti jsou na trhu dostupné 3 vakcíny.
CERVARIX bivalentní vakcína obsahující částice chránící organismus proti dvěma nejrizikovějším genotypům 16 a 18 a zkříženou rezistencí také dalším rizikovým genotypům, které mohou rakovinu děložního čípku způsobovat.
SILGARD quadrivalentní vakcína chránící organismus proti dvěma nejrizikovějším genotypům 16 a 18 a další dvě složky snižující riziko vzniku genitálních bradavic – kondylomat.
SLOŽENÍ VAKCÍN

GARDASIL 9 nanovalentní vakcína chrání organismus proti dvěma nejrizikovějším genotypům 16 a 18 a dalším 7 rizikovým genotypům.
První dvě vakcíny jsou hrazeny ze zdravotního pojištění dívkám v roce v němž dovršily 13 let.
Aplikace se provádí ve 3 dávkách v intervalech 1–2(3)–6 měsíců bezbolestným vpichem drobné jehličky, většinou do ramene.
Nežádoucí účinky, většinou lokální, jsou výjimečné.
(Low grade squamous intraepitelial leason)
Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce nebo provedení kolposkopické expertízy, neboť se často stává, že pod tímto nálezem se skrývá nález závažnější a kontrolní cytologie může být falešně negativní.
LSIL S HPV
KOILOCYTY ● DVOJJADERNOST ● PORUŠENÍ N/C
zvětšeno 400 x

(Atypical squamous cells of undefinite sence)
Přítomnost buněčných mikroskopických atypií mírného stupně, které nesplňují kritéria přednádorového stavu. Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce.
(Atypical squamous cells-high grade)
Přítomnost výrazných buněčných mikroskopických atypií, které ještě nesplňují kritéria přednádorového stavu vyššího stupně, ale závažný nález nelze vyloučit. Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 3 měsíce nebo lépe provedení kolposkopické expertízy.
(High grade squamous intraepitelial leason)
Takovýto cytologický nález vyžaduje provedení kolposkopické expertízy, to znamená konziliární vyšetření na specializovaném pracovišti s podrobnější diagnostikou a návrhem léčby.
HSIL
těžká dysplázie
zvětšeno 400 x

(Atypical glandular cells not other specified)
Přítomnost buněčných mikroskopických atypií mírného stupně, které nesplňují kritéria přednádorového stavu ani neoplázie Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce nebo provedení kolposkopické expertízy.
(Atypical glandular cells favour neoplastic)
Přítomnost buněčných mikroskopických atypií vyššího stupně splňují kritéria závažného přednádorového stavu nebo neoplázie. Takovýto cytologický nález vyžaduje provedení kolposkopické expertízy.
SPINOCELULÁRNÍ KARCINOM
MAKABROZNÍ BB.
zvětšeno 1000 x

Pro přednádorové změny děložního čípku se užívá podle různých klasifikací několik odborných termínů. Nejnověji se tyto přednádorové změny neboli prekancerózy dělí na změny neboli léze lehkého stupně LG SIL – (low grade skvamozní intraepiteliální léze), kterým v jiné klasifikaci odpovídají CIN 1 v další klasifikaci lehká dysplázie a na léze vyššího stupně HG SIL – (high grade skvamozní intraepiteliální léze), kterým v jiné klasifikaci odpovídají CIN 2-3 a v další klasifikaci střední, těžká dysplázie a karcinom in situ.
PŘEDNÁDOROVÉ LÉZE
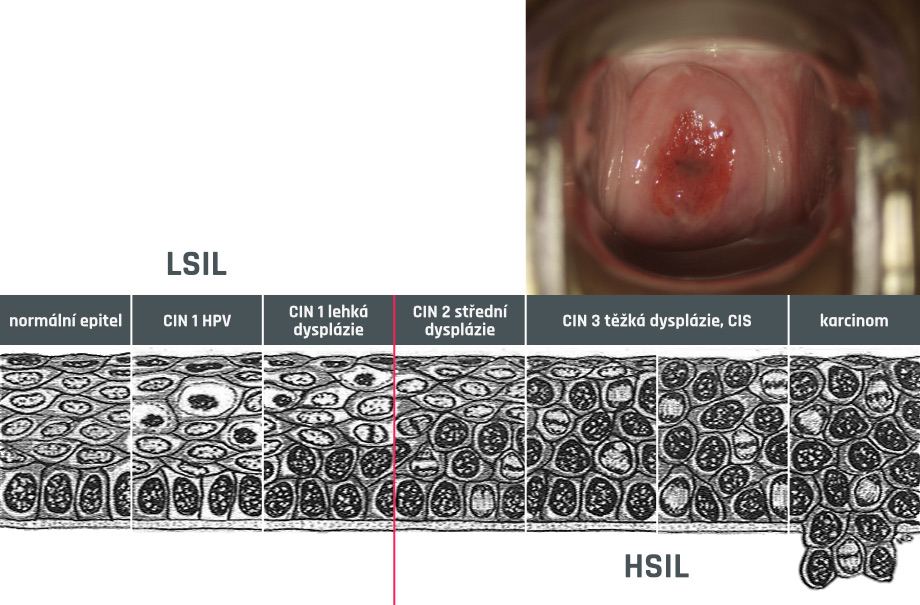
Tyto změny se nacházejí mezi zdravou tkání a nádorem a podle stupně postižení mají různou pravděpodobnost přechodu ve zhoubný nádor.
VÝVOJ HPV INDUKOVANÝCH LÉZÍ
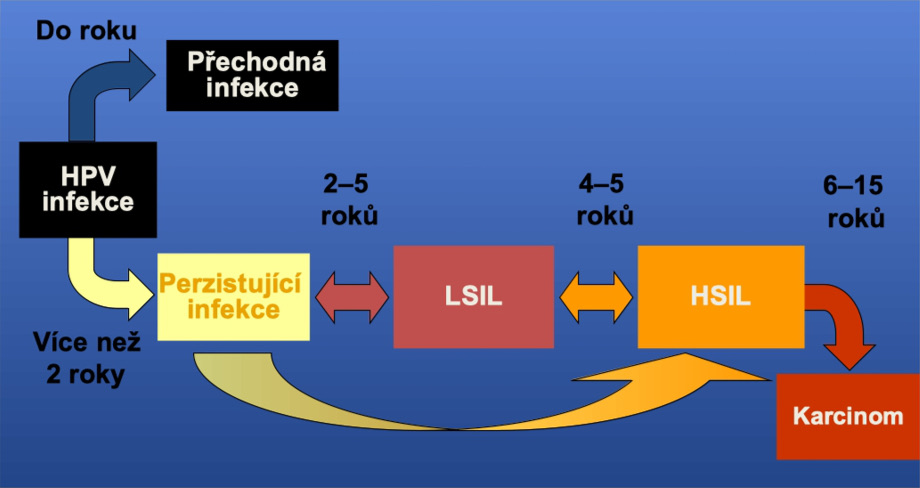
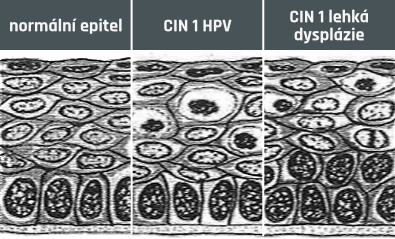
LSIL Dlaždicobuněčný přednádorový stav lehkého stupně
CIN 1 Cervikální intraepiteliální neoplázie 1
Přednádorový stav lehkého stupně
Lehká dysplázie
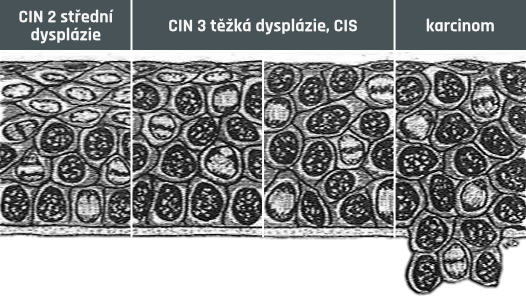
HSIL Dlaždicobuněčný přednádorový stav vyššího stupně
CIN 2 Cervikální intraepiteliální neoplázie 2
Přednádorový stav středního stupně
Střední dysplázie
CIN 3 Cervikální intraepiteliální neoplázie 3
Přednádorový stav těžkého stupně
Těžká dysplázie
(Low grade squamous intraepitelial leason)
Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce nebo provedení kolposkopické expertízy, neboť se často stává, že pod tímto nálezem se skrývá nález závažnější a kontrolní cytologie může být falešně negativní.
LSIL S HPV
KOILOCYTY ● DVOJJADERNOST ● PORUŠENÍ N/C
zvětšeno 400 x

(Atypical squamous cells of undefinite sence)
Přítomnost buněčných mikroskopických atypií mírného stupně, které nesplňují kritéria přednádorového stavu. Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce.
(Atypical squamous cells-high grade)
Přítomnost výrazných buněčných mikroskopických atypií, které ještě nesplňují kritéria přednádorového stavu vyššího stupně, ale závažný nález nelze vyloučit. Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 3 měsíce nebo lépe provedení kolposkopické expertízy.
(High grade squamous intraepitelial leason)
Takovýto cytologický nález vyžaduje provedení kolposkopické expertízy, to znamená konziliární vyšetření na specializovaném pracovišti s podrobnější diagnostikou a návrhem léčby.
HSIL
těžká dysplázie
zvětšeno 400 x

(Atypical glandular cells not other specified)
Přítomnost buněčných mikroskopických atypií mírného stupně, které nesplňují kritéria přednádorového stavu ani neoplázie Takovýto cytologický nález vyžaduje kontrolní odběr cytologie za 4 měsíce nebo provedení kolposkopické expertízy.
(Atypical glandular cells favour neoplastic)
Přítomnost buněčných mikroskopických atypií vyššího stupně splňují kritéria závažného přednádorového stavu nebo neoplázie. Takovýto cytologický nález vyžaduje provedení kolposkopické expertízy.
SPINOCELULÁRNÍ KARCINOM
MAKABROZNÍ BB.
zvětšeno 1000 x

Pro přednádorové změny děložního čípku se užívá podle různých klasifikací několik odborných termínů. Nejnověji se tyto přednádorové změny neboli prekancerózy dělí na změny neboli léze lehkého stupně LG SIL – (low grade skvamozní intraepiteliální léze), kterým v jiné klasifikaci odpovídají CIN 1 v další klasifikaci lehká dysplázie a na léze vyššího stupně HG SIL – (high grade skvamozní intraepiteliální léze), kterým v jiné klasifikaci odpovídají CIN 2-3 a v další klasifikaci střední, těžká dysplázie a karcinom in situ.
PŘEDNÁDOROVÉ LÉZE

Tyto změny se nacházejí mezi zdravou tkání a nádorem a podle stupně postižení mají různou pravděpodobnost přechodu ve zhoubný nádor.
VÝVOJ HPV INDUKOVANÝCH LÉZÍ


LSIL Dlaždicobuněčný přednádorový stav lehkého stupně
CIN 1 Cervikální intraepiteliální neoplázie 1
Přednádorový stav lehkého stupně
Lehká dysplázie

HSIL Dlaždicobuněčný přednádorový stav vyššího stupně
CIN 2 Cervikální intraepiteliální neoplázie 2
Přednádorový stav středního stupně
Střední dysplázie
CIN 3 Cervikální intraepiteliální neoplázie 3
Přednádorový stav těžkého stupně
Těžká dysplázie
Nejčastější otázky
Přednádorové změny nejsou rakovinou. Jsou to změny na sliznici děložního čípku, ze kterých by se za určitých nepříznivých okolností mohla rakovina vyvinout. Pravděpodobnost přechodu přednádorového stavu do rakoviny závisí na stupni přednádorového stavu, přítomnosti vysoce rizikových genotypů lidských papilomavirů a kvalitě našeho imunitního systému. Tento proces je postupný a pohybuje se v řádu roků, ne měsíců.
Odběr stěrů z děložního čípku na cytologické vyšetření je součástí roční preventivní prohlídky. Cytologické vzorky jsou hodnoceny v akreditovaných cytologických laboratořích a mají zachytit mikroskopické buněčné změny přednádorových stavů jejichž součástí jsou i změny svědčící pro přítomnost HPV infekce (virová infekce lidským papilomavirem), která je pro vznik přednádorového stavu nezbytná. U takových nálezů je vhodné provést konziliární vyšetření s kolposkopickou expertízou a další podrobnější diagnostikou, která nález buďto potvrdí a stanoví další postup nebo vyloučí, neboť se stává, že buněčné změny v cytologickém vzorku jsou způsobeny jinými příčinami.
HPV infekce je velice rozšířená, během svého života se s ní setká 80 % žen. Přenos se děje převážně sexuálním stykem mikrotraumaty na sliznici, nepohlavní přenos je vzácný, ale nelze jej vyloučit. Většina této infekce je přechodná a do dvou let odstraněna imunitními mechanismy. Pokud infekce přetrvává stoupá riziko vzniku závažných přednádorových stavů a rakoviny, která však vzniká v řádu několika procent všech HPV infekcí.
U žen, které nerodily, musí být riziko vzniku rakoviny vysoké a musí převažovat nad možnými riziky chirurgické léčby. V praxi to znamená, že se musí jednat o přednádorový stav vyššího stupně s přítomností rizikových genotypů HPV. Konizace neovlivní možnost otěhotnění, ale o několik procent zvýší možnost těhotenských komplikací, ať už se jedná o potraty časných stádií, předčasné porody nebo ukončení porodu císařským řezem.
V takovém případě není odstranění dělohy indikováno, neboť rozsah operace neodpovídá závažnosti nemoci. V dalším postupu by měly být zvažovány dvě možnosti odvíjející se od klinického nálezu a přítomnosti rizikových faktorů. První možností je sledování nálezu nejlépe na specializovaném pracovišti, protože další vývoj změn k vyšším stupňům není vysoký, ale není nulový. Druhou možností je zvláště při rozsáhlejších nálezech, nepříznivé lokalizaci či aktivní virové infekci konizace, která nález v 99 % případů jednou pro vždy vyřeší. Při rozhodování je důležitý postoj ženy, zvolí-li dlouhodobější konzervativní postup či jednorázový chirurgický zákrok.
Nejčastější otázky
Přednádorové změny nejsou rakovinou. Jsou to změny na sliznici děložního čípku, ze kterých by se za určitých nepříznivých okolností mohla rakovina vyvinout. Pravděpodobnost přechodu přednádorového stavu do rakoviny závisí na stupni přednádorového stavu, přítomnosti vysoce rizikových genotypů lidských papilomavirů a kvalitě našeho imunitního systému. Tento proces je postupný a pohybuje se v řádu roků, ne měsíců.
Odběr stěrů z děložního čípku na cytologické vyšetření je součástí roční preventivní prohlídky. Cytologické vzorky jsou hodnoceny v akreditovaných cytologických laboratořích a mají zachytit mikroskopické buněčné změny přednádorových stavů jejichž součástí jsou i změny svědčící pro přítomnost HPV infekce (virová infekce lidským papilomavirem), která je pro vznik přednádorového stavu nezbytná. U takových nálezů je vhodné provést konziliární vyšetření s kolposkopickou expertízou a další podrobnější diagnostikou, která nález buďto potvrdí a stanoví další postup nebo vyloučí, neboť se stává, že buněčné změny v cytologickém vzorku jsou způsobeny jinými příčinami.
HPV infekce je velice rozšířená, během svého života se s ní setká 80 % žen. Přenos se děje převážně sexuálním stykem mikrotraumaty na sliznici, nepohlavní přenos je vzácný, ale nelze jej vyloučit. Většina této infekce je přechodná a do dvou let odstraněna imunitními mechanismy. Pokud infekce přetrvává stoupá riziko vzniku závažných přednádorových stavů a rakoviny, která však vzniká v řádu několika procent všech HPV infekcí.
U žen, které nerodily, musí být riziko vzniku rakoviny vysoké a musí převažovat nad možnými riziky chirurgické léčby. V praxi to znamená, že se musí jednat o přednádorový stav vyššího stupně s přítomností rizikových genotypů HPV. Konizace neovlivní možnost otěhotnění, ale o několik procent zvýší možnost těhotenských komplikací, ať už se jedná o potraty časných stádií, předčasné porody nebo ukončení porodu císařským řezem.
V takovém případě není odstranění dělohy indikováno, neboť rozsah operace neodpovídá závažnosti nemoci. V dalším postupu by měly být zvažovány dvě možnosti odvíjející se od klinického nálezu a přítomnosti rizikových faktorů. První možností je sledování nálezu nejlépe na specializovaném pracovišti, protože další vývoj změn k vyšším stupňům není vysoký, ale není nulový. Druhou možností je zvláště při rozsáhlejších nálezech, nepříznivé lokalizaci či aktivní virové infekci konizace, která nález v 99 % případů jednou pro vždy vyřeší. Při rozhodování je důležitý postoj ženy, zvolí-li dlouhodobější konzervativní postup či jednorázový chirurgický zákrok.
Ke stažení
Ke stažení
Náš tým
V našem týmu naleznete kromě onkogynekologa a lékaře v oboru dermatologie a venerologie také tým instrumentářů, patologa z bioptické laboratoře, zdravotní sestry či odbornou asistentku.
Publikace
Naši přední lékaři vydali odborné publikace k tématu onkogynekologie, mimo jiné například k léčbě nádorů vaječníků.
Audio / Video galerie
Kromě publikační činnosti naši lékaři také otevřeně hovoří o problematice onkogynekologických onemocnění. Veškeré audio i video si můžete poslechnout zde.
Certifikáty a ocenění
Odbornost našich lékařů je doložena následujícími certifikáty a oceněními.
Publikace
Audio / Video
- ROZHOVOR V ČESKÉM ROZHLASU OSTRAVA – pořad Lékárna – 10/2013 (audio 26:33)
- ROZHOVOR V ČESKÉM ROZHLASU OSTRAVA – pořad Lékárna – 12/2012 (audio 20:08)
- ROZHOVOR V ČESKÉM ROZHLASU OSTRAVA – pořad Lékárna – 1/2012 (audio 28:09)
- PŘEHLED GYNEKOLOGICKÝCH ZHOUBNÝCH NÁDORŮ (video 02:56)
- CO JE ZHOUBNÝ NÁDOR DĚLOŽNÍHO HRDLA (video 02:54)
- LÉČBA ČASNÝCH NÁDORŮ (video 06:17)
- CO JE ZHOUBNÝ NÁDOR DĚLOŽNÍHO TĚLA (video 10:34)
- CO JE ZHOUBNÝ NÁDOR VAJEČNÍKŮ (video 05:05)
- LÉČBA POKROČILÝCH NÁDORŮ (video 08:51)
- RECIDIVA NÁDORU (video 03:10)
Fotogalerie
Společnost je vedená u Krajského soudu v Ostravě, oddíl C, vložka 65589








